А.С. Кадыков
Руководитель отделения ранней реабилитации и прогрессирующих сосудистых заболеваний головного мозга, доктор медицинских наук, профессор
Н.В. Шахпаронова
Кандидат медицинских наук. ведущий научный сотрудник
ГУ НИИ неврологии РАМН
Для предотвращения застойных явлений в легких и возникновения пневмонии лежачего больного необходимо каждые 2 часа поворачивать в постели. Если позволяет общее состояние, сначала пациента сажают на несколько минут (3-5 раз в день) в постели, подложив под спину подушки. Если больной в сознании, нужно с первых же дней проводить занятия дыхательной гимнастикой. Самым простым и эффективным дыхательным упражнением является надувание резиновых шаров, детских резиновых игрушек. Помещение должно регулярно проветриваться. Во время проветривания больного укрывают одеялом, на голову надевают вязаную шапочку или платок. Рекомендуется 2-3 раза в день измерять температуру и при ее повышении тут же сообщать врачу.
Для профилактики пролежней и опрелостей необходимо несколько раз в день протирать кожу больного камфорным спиртом или смесью спирта (водки, одеколона) с водой и шампунем.
Если больной не контролирует мочеиспускание, следует использовать памперсы, чистые пеленки или специальные мочеприемники. Не реже двух раз в день необходимо обмывать кожу половых органов и заднего прохода теплой водой с мылом или слабым раствором калия перманганата («марганцовки») и обтирать марлевым тампоном. Постель, на которой лежит пациент, не должна прогибаться. Наиболее гигиеничен и удобен поролоновый матрац. На матрац под простыню кладут по всей ширине клеенку. Если пролежни появились, необходимо использовать мази для их заживления: солкосериловую, ируксол.
Нарушение водного баланса (обезвоживание) приводит к «сгущению» крови, затрудняет поступление к тканям организма (в том числе к мозгу) кислорода и других питательных веществ. В норме человеку нужно не менее 2 литров жидкости в день: половина поступает с питьем, половина — с пищей. Если больной находится в бессознательном состоянии или если он в сознании, но нарушено глотание, жидкость регулярно должна поступать или через установленный врачом зонд (идущий через нос в пищевод), или в виде внутривенных капельных вливаний. Следует помнить, что насильственное кормление или поение больных с нарушением глотания может привести к аспирационной пневмонии.
У лежачих больных возникает замедление кровотока по сосудам, что может осложниться тромбозом вен нижних конечностей. Чаще всего тромбоз развивается в парализованной ноге. Для профилактики необходимо в первые дни после инсульта по несколько раз в сутки проводить гимнастику для ног. Если движения сохранены, больной сам в медленном темпе осуществляет поднимание ноги вверх, отведение и приведение ее, сгибание и разгибание в коленном и голеностопном суставах (работают все суставы). Если активных движений нет, те же действия производит человек, который ухаживает за пациентом (пассивная гимнастика). Кроме активной и пассивной гимнастики для профилактики тромбоза вен ног полезен массаж: поглаживание и разминание по направлению от стопы к бедру. Проводить его можно, только посоветовавшись с врачом и только когда нет явлений тромбоза. Если больной страдает варикозным расширением вен, с первых дней ногу необходимо бинтовать эластичным бинтом.
© Журнал «Нервы», 2004, №3

Советы родственникам, которые осуществляют уход за больными перенесшими инсульт
ПОМОЩЬ БОЛЬНЫМ ПРИ УПОТРЕБЛЕНИИ ЕДЫ И ПИТЬЯ
После инсульта больному часто бывает трудно глотать. Он может не чувствовать еду или жидкость на одной либо на другой стороне рта. У больного могут появиться затруднения через жевание или вырабатывание слюны. Есть много средств, чтобы облегчить жевание и глотание еды.
1. Выбирайте соответствующую еду и делайте так, чтобы ее было легко пробовать, жевать и глотать. Еда не должна быть очень горячей или холодной. Готовьте еду вкусной и ароматной, это стимулирует вырабатывание слюны и способствует лучшему глотанию пищи.
2. Не давайте вязкие продукты, которые трудно глотать: кисломолочные продукты, сиропы, варения, вязкие фрукты, например, бананы.
3. Не предлагайте сухие или твердые блюда, например, сухое печенье (крекер). Приготовленный рис может прилипать к полости рта или быть твердым, поэтому добавляете к нему жидкость (например, суп).
4. Готовьте мягкую пищу и мелко нарезайте твердую пищу, к которой можно добавлять супы или соки.
5. Если трудно глотать воду, давайте сок.
6. Держите ровно чашку или тарелку, если больной есть сам.
7. Предлагайте больному на инсульт употреблять пищу непораженной стороной рта.
8. Убедитесь, что после употребления каждого кусочка пищи больной его проглотил и полость рта чистая.
9. Отводите больше времени на еду — 30 или 40 минут и убедитесь, что больной после приема пищи остается в горизонтальном положении от 45 до 60 минут.
КАК ПОМОГАТЬ БОЛЬНЫМ ОДЕВАТЬСЯ?
Инсульт часто поражает двигательную систему, вследствие этого ограничивается активность одной с половин тела. Это создает затруднения больному на инсульт при одевании. Вот несколько простых советов, которые сделают процесс одевания для больного более легким и доступным.
1. Посоветуйте больному принять удобное сидячие положение перед тем, как одеваться.
2. Подготовьте ему одежду в том порядке, в каком больной будет одеваться, а сверху положите вещи, что он оденет в первую очередь.
3. Когда вы помогаете больному одеваться, нужно убедится. что он сначала одевает одежду на пораженную руку или ногу, а уже потом — на здоровую руку или ногу.
Больной должен соблюдать обратный порядок раздевания, сначала освободить здоровую руку или ногу, потом быстро скинуть одежду с пораженной руки или ноги.
4. Предложите больному пользоваться одеждой с простой фурнитурой, например, с застежками-липучками вместо пуговиц, эластическим поясом вместо ремня и обувью без шнурков.
5. Больным с инсультом не рекомендовано носить одежду, которую надо одевать через голову.
6. Следует носить одежду, которая застегивается спереди, это будет удобнее для больного.
7. С пораженными частями тела следует поводиться осторожно, чтобы предотвратить дальнейшее их повреждение.
КАК ПОМОГАТЬ БОЛЬНОМУ УМЫВАТЬСЯ?
Процесс умывании можно облегчить для больного, если подготовить ванную комнату заранее. При этом должно быть достаточно горячей воды, а полотенца, шампунь, мыло, зубные паста и щетка легко доступны.
1. Убедитесь в том, что место, где происходит процедура мытья, теплое и там нет сквозняков. Поставьте в ванную или душ нескользкий коврик. Пол должен быть сухим и нескользким.
2. Убедитесь, что путь к ванной комнате свободный от разных преград.
3. Всегда добавляйте горячую воду к холодной, но не наоборот. Проверяйте температуру локтем.
4. Сначала умойте лицо и руки больного. Зона гениталий должна быть вымыта в самом конце.
5. Убедитесь, что шампунь и мыло хорошо смыты, а чистые части тела сухие.
6. Во время мытья у ванной или под душем больной должен сидеть на стуле. Стул должен иметь резиновые наконечники на ножках, чтобы избежать скольжения.
7. Переносной душ более удобный.
8. Чистить зубы нужно утром, вечером и после каждого употребления пищи, при этом используется зубная щетка и немного зубной пасты, чтобы избежать одышки.
9. Для бритья рекомендуется пользоваться электробритвой, потому что она более безопасна, чем обычная бритва. При этом нужно быть очень осторожным.
Больной после инсульта зависит от человека, который присматривает за ним. Важно, чтобы родственники и друзья помогали больному справляться с грузом хлопот. Человек, что присматривает за больным, должен научить членов его семьи некоторым приемам с оказания помощи больному, когда сиделка отсутствует.
Практическое оборудование.
Надо обеспечить больного подьемной лестницей, переносным душем вместо ванной, креслом-коляской.
Острое нарушение мозгового кровообращения (инсульт)
Об инсульте
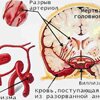
Инсультом называют повреждение вещества головного мозга в результате острого нарушения мозгового кровообращения. При разрыве кровеносного сосуда головного мозга вследствие кровоизлияния в мозг развивается геморрагический инсульт. При спазме или закупорке кровеносного сосуда головного мозга — ишемический инсульт (инфаркт мозга).
В большинстве случаев инсульт вызывает стойкие необратимые изменения в ЦНС, приводящие к инвалидности. Знание основных факторов риска развития инсульта и главных его симптомов часто дает возможность предупредить это заболевание либо быстрее справиться с его последствиями.
Факторы риска развития инсульта
Реальная угроза развития инсульта возможна в случаях:
- генетической склонности организма к таким состояниям (кто-либо из близких родственников уже перенес инсульт или инфаркт миокарда);
- курения или злоупотребления алкоголем. Курение удваивает вероятность инсульта! После прекращения курения риск инсульта снижается и через 5 лет становится таким же, как и у некурящих;
- заболевания сахарным диабетом;
- наличия артериальной гипертонии или стенокардии;
- предшествующего инфаркта миокарда или преходящего нарушения мозгового кровообращения, или инсульта;
- аритмии или склонности к образованию тромбов (повышенная свертываемость крови).
Особенно важным фактором, свидетельствующим о склонности к развитию инсульта, служат так называемые преходящие нарушения мозгового кровообращения (ПНМК). Они отличаются от инсультов лишь тем, что продолжаются в течение нескольких минут, реже — часов, но не более суток, и заканчиваются полным восстановлением функций.
Основными симптомами ПНМК являются внезапно возникшие:
- слабость или неловкость в руке или ноге;
- кратковременное нарушение речи;
- онемение половины губы, языка, одной руки;
- потеря зрения, резкое головокружение, двоение предметов;
- неустойчивость при ходьбе;
- резкая головная боль, головокружение, тошнота и рвота на фоне повышенного артериального давления, иногда судороги и нарушение сознания.
Зная о факторах риска, не следует пренебрегать предвестниками грозного заболевания и при их появлении необходимо немедленно обращаться к врачу и начинать профилактику инсульта!
Симптомы
Главные симптомы инсульта включают:
- внезапное онемение или появление слабости в области лица, рук или ног, особенно на одной стороне тела;
- неожиданное возникновение затруднения при выговаривании или понимании речи, при чтении текста;
- резкое ухудшение зрения на один или оба глаза;
- внезапное нарушение координации движений (шаткость походки), головокружение;
- внезапная сильная необъяснимая головная боль.
При возникновении любого из вышеперечисленных симптомов вызывайте скорую медицинскую помощь!
До приезда врача
Пока вы ждете врача:
- уложите больного в постель; если он упал на пол, перенесите его с чьей-либо помощью в кровать;
- положите больного набок, чтобы рвотные массы не попали в дыхательные пути;
- обеспечьте больному покой;
- измерьте артериальное давление;
- дайте гипотензивные средства, если систолическое давление превышает 180-190 мм рт. ст. а диастолическое — 100-110 мм рт. ст. Помните, что резкое снижение давления (ниже 160/90 мм рт. ст.) может усилить ишемию мозга!
- дайте больному под язык 2-4 таблетки глицина.
Бригада скорой помощи должна провести комплекс лечебных мероприятий, направленных на поддержание сердечной и дыхательной деятельности. Срочная госпитализация в первые часы заболевания в специализированное отделение улучшает прогноз. В первые 6 ч после развития острого нарушения мозгового кровообращения больной должен поступать в палату интенсивной терапии неврологического отделения, независимо от тяжести заболевания, его характера и локализации. При подозрении на ишемический инсульт (наличие тромба в сосуде головного мозга) больной должен быть переведен в нейрохирургическое отделение для оказания срочной нейрохирургической помощи.
Помимо тщательного контроля за состоянием сердечно-сосудистой и дыхательной систем организма и водно-электролитного баланса необходимо устранить отек мозга, возникающий вокруг инсультного очага. Правильное лечение препятствует гибели клеток головного мозга, находящихся рядом с очагом поражения. В первые часы и дни после развития инсульта эти клетки находятся в пограничном состоянии между жизнью и смертью. Они могут полностью восстановить свою функцию, но могут и погибнуть, увеличив зону уже имеющегося поражения. В более поздние сроки восстановление функций у больного будет происходить уже за счет «переучивания» других нервных клеток, которые будут брать на себя работу погибших.
Уход за больным
Режим
В первые дни больной находится на строгом постельном режиме. Если состояние больного тяжелое, больному может быть предписан длительный постельный режим.
Профилактика пролежней
При уходе за больными с параличами важное значение имеет профилактика пролежней. Особенно быстро пролежни развиваются у парализованных больных, имеющих нарушения чувствительности.
Наиболее эффективный способ профилактики пролежней — частое (каждые 2-3 ч) изменение положения больного в кровати. На ночь целесообразно укладывать больного на живот, подложив под коленные чашечки ватно-марлевые круги, а под голени — мягкие подушки; стопы при этом должны свисать. В этом положении пролежни обычно не развиваются.
Профилактика контрактур
Больные, перенесшие инсульт, нуждаются и в специальном уходе, направленном, в том числе, и на профилактику контрактур. Контрактура — стойкое ограничение подвижности в суставе — возникает у больного после инсульта из-за резкого повышения мышечного тонуса. Стойкие контрактуры препятствуют дальнейшему восстановлению двигательных функций.
Профилактика контрактур включает: придание телу особого положения, ЛФК, массаж (см. раздел Массаж).
Все указанные меры просты и доступны для выполнения лицами, ухаживающими за больным. Необходимы лишь консультация с врачом и краткое обучение.
Положение больного в постели
После инсульта тонус мышц на парализованной стороне повышается. Поскольку мышцы, разгибающие ногу и сгибающие руку, сильнее мышц-антагонистов, при отсутствии лечения, постепенно может сформироваться устойчивое положение, когда рука согнута в локте и кисти и прижата к туловищу, а нога из-за своего разогнутого положения вынуждена во время ходьбы описывать полукруг, что затрудняет передвижение.
Чтобы предотвратить развитие такой позы, парализованную руку больного периодически укладывают с отведением и разгибанием в локтевом и лучезапястном суставах, а ногу — со сгибанием в тазобедренном, коленном и голеностопном суставах.
Необходимо сократить, по возможности, время нахождения больного на спине, так как это положение способствует развитию повышенного мышечного тонуса и пролежней. Пациента с гемиплегией (односторонней парализацией) следует укладывать на живот или на бок.
Многие больные любят лежать на парализованной стороне. Это не противопоказано. При этом голова должна быть слегка наклонена книзу, а парализованная рука вытянута вперед под прямым углом к туловищу и повернута ладонью вверх. Здоровая рука может лежать на боку или отводиться назад, но не вперед, чтобы избежать перерастяжения мышц на парализованной стороне. Под здоровую ногу, согнутую в тазобедренном и коленном суставах, подкладывают подушку. Парализованную ногу разгибают в тазобедренном и слегка сгибают в коленном суставе.
В положении на спине парализованную руку отводят в сторону и разгибают в локтевом суставе, а кисть поворачивают ладонью вверх. Ногу на той же стороне слегка сгибают в коленном суставе и подкладывают под нее валик. Стопу устанавливают в положении среднем между сгибанием и разгибанием и поддерживают, используя мягкий валик или прислоняя к спинке кровати.
Позу больного меняют каждые 2-3 ч. Когда общее состояние больного улучшается, а показатели АД становятся более стабильными, больного обучают самостоятельно менять положение в кровати. Чтобы предотвратить развитие контрактур, больного нужно как можно раньше (с разрешения врача) усаживать в кровати. При этом спина должна быть прямая (подложить подушки), а ноги — согнуты в тазобедренном суставе под углом 90о. Следует избегать длительного пребывания больного в положении полулежа с приподнятым головным концом, так как это способствует нарастанию мышечного тонуса.
Лечебная гимнастика
Для предупреждения контрактур используют также физические упражнения (пассивные) с первых дней болезни. Технике массажа и лечебной физкультуры могут быть обучены родственники или другие лица, ухаживающие за больным. Отметим лишь некоторые принципы:
- Пассивные упражнения (воздействие на мышцы пациента другим лицом) начинают на 3-4-й день, в том числе при полном отсутствии движений на пораженной стороне.
- В остром периоде вовлекают в движение только мелкие суставы, чтобы не вызвать значительных изменений АД; в более позднем периоде, при стабильных показателях АД, лечебную гимнастику начинают с крупных суставов, затем переходя к более мелким, что препятствует повышению мышечного тонуса и образованию контрактур.
- Активные движения выполняют, в первую очередь, здоровой конечностью. При этом мысленное повторение упражнений парализованной рукой или ногой (так называемая идеомоторная гимнастика ), способствует появлению активных движений. При грубых парезах активную гимнастику начинают с упражнений статичного характера.
- Специальную гимнастику чередуют с дыхательными упражнениями. Дыхание оказывает влияние на мышечный тонус конечностей: при вдохе тонус конечностей повышается, при выдохе — снижается.
- Гимнастику проводят непродолжительное время (15-20 мин) несколько раз в день (каждые 3-4 ч).
Все движения выполняют плавно, без боли, так как резкие движения и боль ведут к нарастанию мышечного тонуса. Через 3-4 нед. от начала заболевания, с учетом общего состояния, переходят к восстановлению навыков ходьбы. Этот комплекс упражнений также выполняют в определенной последовательности (сначала имитация ходьбы в положении лежа, потом — сидя, обучение переносу тяжести тела с одной ноги на другую в положении стоя, затем шаги на месте и т. д.).
Чтобы успешнее оказывать помощь родственникам и другим лицам, ухаживающим за больным, необходимо пройти краткий курс обучения или получить необходимые рекомендации у врача или методиста ЛФК.
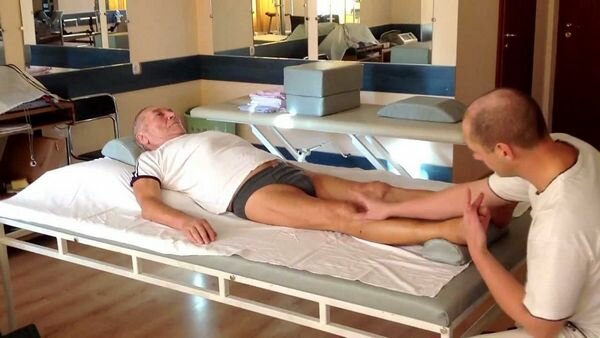
Массаж
Массаж в период реабилитации больных после инсульта направлен на нормализацию тонуса мышц на пораженной стороне. Поэтому для расслабления мышц с повышенным тонусом производят легкое поглаживание и, напротив, для активизации мышц со сниженным или неизменным тонусом выполняют легкое разминание.
В связи с тем, что массаж необходимо проводить длительное время, родственники больного должны быть обучены специальным приемам и комплексам для более полного и успешного восстановления двигательной функции. Первый год и, особенно, первые 6 мес — время реального восстановления движений, и оно не должно быть упущено!
Делать нельзя!
Если Вы по назначению врача применяете горчичники или банки, то необходимо помнить, что их нельзя ставить больным с инсультом на стороне с нарушенной чувствительностью.
Кормление
Даже при тяжелом состоянии больного кормление начинают с 1-2-х суток после инсульта.
Во время первого кормления выясняют, не нарушен ли у больного глотательный рефлекс. Для этого в рот вливают чайную ложку холодной воды и просят проглотить ее. Если пациент легко проглатывает воду и не поперхивается, кормление продолжают теплой и жидкой пищей.
Больные с ясным сознанием и без нарушений функции глотания получают в первые 2-3 суток жидкую пищу (бульоны, фруктовые соки), затем — мягкую или протертую еду. При частичном расстройстве глотания пище необходимо придавать кашицеобразную консистенцию. Еда должна быть теплой, вкусной и калорийной. Кормить больного нужно осторожно, небольшой ложкой, малыми порциями, с перерывами для его отдыха. Надо следить, чтобы пища не попала в дыхательные пути. Иногда больные отказываются от еды или питья. Такое поведение характерно при поражении некоторых отделов головного мозга (лобные доли, гипоталамус), отвечающих за аппетит и чувство жажды. Психологический стресс, депрессия также могут приводить к подавлению аппетита. В этом случае особенно важно успокоить, поддержать больного, объяснить ему важность полноценного питания.
Общение
При инсульте часто возникают нарушения речи, например афазия. При этом больные испытывают трудности либо с речевоспроизведением, либо с пониманием речи. Часто возникают трудности со счетом, узнаванием или запоминанием чисел или дат.
Грубые нарушения речи еще в большей степени, чем двигательные расстройства, исключают больного из привычного круга общения, создают тягостное ощущение изоляции и одиночества, нарушают его адаптацию. Речевые расстройства могут усугублять и поддерживать депрессию, которая развивается более, чем у половины перенесших инсульт и, в свою очередь, существенно затрудняет реабилитацию больного, отнимает у него веру в успех, желание и настойчивость в преодолении двигательных, речевых и других нарушений. Восстановление речевых функций требует длительного времени — иногда до 3-4 лет. Поэтому самое серьезное внимание должно быть уделено формированию в семье правильных навыков общения с больным, имеющим речевые расстройства.
Необходимо помнить, что речь — это только маленькая часть языка как средства взаимопонимания. Невербальное общение (жесты, мимика, прикосновения, пантомима) поможет наладить контакт с больным. В большинстве повседневных ситуаций можно обходиться без опоры на речь. Хорошо известно, что мы можем легко общаться с детьми в возрасте до 4-5 лет, когда они еще только учатся правильно строить и использовать фразы. Воспоминания этого периода в нашей жизни помогут найти бесконечное число конкретных возможностей вновь ощутить радость взаимопонимания.
Если речевое общение с больным в какой-то мере сохранено, полезными будут следующие рекомендации:
- Если больной использует необычное слово или звук для обозначения предмета, понятия или выражения своих мыслей (при условии, что речевые способности не восстанавливаются), можно принять этот новый термин или звук и пользоваться им.
- Настаивая на употреблении больным правильного термина, можно вызвать раздражение или гнев. Многие пациенты с афазией быстро устанавливают связь с окружающими без опоры на речь. Они выражают свои чувства, используя жесты, звуки, особые слова.
- При разговоре использовать простые короткие фразы. Не следует при этом повышать голос. Громкая речь иногда затрудняет понимание.
- С некоторыми больными легче общаться письменно.
Если при разговоре с больными афазией не реагировать на их «язык», они могут перестать общаться. Такая же реакция может быть и в том случае, если заставлять их говорить на языке, который для них труден.
Иногда больные с афазией так быстро воспринимают невербальную коммуникацию, что легко переоценить их способность к пониманию. Поскольку многое из того, что Вы сообщаете больному, сопровождается стереотипными движениями и мимикой, больной может легко угадывать Ваши пожелания, но не понимать речь. Проверить уровень понимания достаточно просто. Для этого надо говорить одно, а показывать противоположное. Например, если на улице хорошая погода, Вы можете улыбнуться, посмотрев в окно, и сказать: «Сегодня плохая погода и идет дождь, не правда ли?» Если Ваш собеседник улыбнется и кивнет Вам, это значит, что он реагирует на Ваше невербальное сообщение, а не на смысл Ваших слов. Цель указанного приема — оценить, насколько хорошо больной Вас понимает. Если Вы постоянно преувеличиваете его способность говорить или понимать речь, у него быстро возникнут растерянность и разочарование; они создадут преграды для дальнейшего обучения.
Неправильные логопедические приемы могут привести к серьезным отрицательным последствиям. Больной может разувериться в успешности обучения вообще и его активность резко снизится, вплоть до отказа от занятий. Поэтому родные и лица, ухаживающие за больным, должны иметь тесный контакт с врачом-логопедом и точно выполнять его рекомендации.
Для восстановления словаря, т. е. увеличения числа используемых слов сначала закрепляют какое-либо часто употребляемое слово, например «будешь», задавая такие вопросы:
- ты будешь обедать?
- ты будешь спать?
- ты будешь заниматься?
Затем задают специальные вопросы, провоцирующие ответ определенным словом, например «хочу»:
- ты хочешь обедать? Хочу;
- ты хочешь спать? Хочу.
Таким образом, в словаре помимо слова «будешь» появится еще слово «хочу» и т. д.
Этими примерами мы хотим показать, что, с одной стороны, работа по восстановлению речи очень кропотлива, а с другой — что она проста и с ней вполне могут справиться родственники. Но при этом они должны всегда руководствоваться рекомендациями врача.
Кроме того, занятия с больным должны быть регулярными, без длительных перерывов в первые годы после инсульта, во время которых возможно восстановление речи.
Не пожалейте труда и терпения!
Особенности лево- и правополушарного инсульта
Поражение левого полушария
При поражении левого полушария у больного наблюдаются правосторонний паралич, нарушения речи (у правшей), эмоциональные расстройства в виде тревожно-депрессивных состояний, неуверенность и безынициативность, особенно заметные в речевой деятельности. Движения становятся медленными, острожными, особенно при появлении новой задачи. Такое тревожное и нерешительное поведение часто удивляет друзей и членов семьи, которые знали больного до инсульта совсем иным. Эмоциональная выразительность, деловитость сменяются вялостью, пассивностью, иногда исчезают сложные эмоциональные переживания.
Однако в восприятии своего заболевания такие больные демонстрируют озабоченность, стремление исправить имеющиеся нарушения, мобилизованность и целеустремленность в восстановительной терапии (в отличие от безразличного отношения при поражении правого полушария). В связи с этим уместны следующие рекомендации. Многим больным с поражением левого полушария (правосторонней гемиплегией) следует часто напоминать, что они поступают правильно. Если больной плохо понимает речь, нужно улыбаться, одобрительно кивать. Простые слова «да», «верно», «хорошо» убедят его, что он делает то, что нужно.
Сначала, когда Вы помогаете больному выучить что-то новое, может показаться неуместным постоянно высказывать ему одобрение и поддержку. У Вас может возникнуть чувство, что Вы относитесь к больному снисходительно и унижаете его. Конечно, если Вы не в меру и не к месту высказываете больному одобрение или хвалите его за то, что он еще не умеет делать, это может принести вред. Тем не менее, лучше больше, чем меньше, оказывать больному поддержку словами и жестами. Если Ваше поведение и слова унизительны для больного, он так или иначе даст Вам знать об этом. С другой стороны, если Вы редко реагируете на действия больного, не подсказывая ему, что делать, он может не справиться с заданием. Ваша реакция должна быть своевременной и точной. Не ждите, когда задание будет полностью закончено. Некоторым больным с поражением левого полушария трудно выполнять даже достаточно простые действия, типа мытья посуды, одевания, и в этих случаях они могут нуждаться в руководстве и обучении навыкам самообслуживания. Например, процесс одевания лучше разделить на несколько этапов и поощрять и поддерживать больного по окончании каждого из них. Неуверенным и тревожным пациентам чаще следует говорить об их успехах, чем о неудачах.
Поражение правого полушария
При поражении правого полушария мозга у больного наблюдаются левосторонний парез, нарушение пространственного восприятия (способность оценивать размер, форму, скорость движения в пространстве, соотношение частей с целым), нарушение восприятия собственного тела (схемы тела). Больной чрезмерно благодушен, не сознает или недооценивает имеющиеся у него двигательные расстройства, равнодушно относится к своему дефекту и его исправлению. Поэтому восстановление двигательных функций и навыков при поражении правого полушария происходит медленнее, чем при поражении левого.
Нарушение пространственного восприятия создает немалые трудности. Даже при концентрации внимания больные с левосторонним параличом не могут проехать на кресле-каталке через большой дверной проем, не натолкнувшись на дверную коробку. Они с трудом определяют расстояние до предмета, плохо читают газету из-за того, что теряют место на странице. Они могут пропускать пуговицы или неправильно надевать рубашку; таким больным опасно водить машину.
Искаженное восприятие собственного тела проявляется иногда в утрате ощущения тела, отдельных его частей и конечностей. Чаще всего проблемы возникают с левой рукой. Больные ее не чувствуют, могут не знать, где она находится, и ищут ее в другом месте. Симптомы искаженного восприятия тела держатся в течение 1-2 нед. — 2 мес. У некоторых больных возникает чувство отчуждения частей левой половины тела. Чаще всего это касается левой руки. Она воспринимается как чужая. Вместо одной парализованной конечности возникает ощущение третьей или множества других рук и ног с искажением их размера, формы и т. д.
У всех больных, которые не осознают собственное заболевание, часто наблюдается психическая пассивность. Большинство из них страдают депрессией. Такие больные действуют импульсивно, без учета реальных своих возможностей. Из-за левостороннего зрительного невнимания они постоянно натыкаются на предметы, расположенные слева от них, не могут найти дверь, расположенную слева, разговаривают лишь с теми соседями по палате, которые находятся справа; при рисовании используют только правую половину листа.
Пациенты с левосторонним параличом часто пытаются делать то, что превышает их возможности и сопровождается риском. Могут решиться пройти по комнате без страховки, сесть за руль автомобиля, в результате чего причиняют вред себе и другим.
Для ухаживающих за подобными больными можно рекомендовать:
- не пользоваться в общении жестами, так как больной не понимает их смысла;
- заставлять больного проговаривать то, что он делает. Речь может помочь восстановить утерянные навыки правильного восприятия пространства;
- помещать больного с невниманием к левой половине пространства здоровой стороной тела к центру комнаты или палаты, чтобы у больного не нарастало чувство одиночества;
- контролировать, как больной выполняет то или иное действие, прежде чем разрешить ему действовать самостоятельно. Нельзя принимать на веру его слова, так как такой больной плохо оценивает свои возможности и свою безопасность. Даже если больной подробно рассказывает, как он будет выполнять поставленную перед ним задачу, скорее всего он не сможет с ней справиться;
- не совершать быстрых движений, общаясь с больным. Это отвлекает его внимание. Такое же действие оказывает на него плохо освещенная или загроможденная вещами комната с пестрыми обоями.
Больные с поражением любого полушария нуждаются в заботливой поддержке при обучении навыкам. Ваши замечания должны носить одобрительный характер. Отрицательные эмоции вызовут раздражение, вспышку гнева или замыкание больного в себе и замедлят процесс обучения.
Нарушение сна
Нарушения сна проявляются бессонницей или, наоборот, повышенной сонливостью. Они могут быть следствием поражения мозга, вызванного нарушением кровообращения или проявлением депрессивного состояния. В первом случае, особенно в остром периоде инсульта, выраженные нарушения сна свидетельствуют о тяжести поражения и менее благоприятном прогнозе.
В восстановительном периоде больной может спать в дневные часы, а ночью бодрствовать, что создает трудности в уходе за больным. Развитию подобных нарушений способствуют и возрастные изменения. Старческий сон подобен сну маленьких детей — частые ночные пробуждения и поверхностный сон в дневное время.
Если больной много спит днем и не спит ночью, то для восстановления нормального цикла сон-бодрствование можно рекомендовать наряду с медикаментозным лечением:
- понизить температуру в комнате, где находится больной (например, частое проветривание зимой);
- снизить калорийность пищи и ее температуру (после обильной и горячей еды больные быстрее засыпают);
- организовать активный отдых или специальные занятия после еды, «бодрая» музыка и т. д.
Пожилые больные часто жалуются на недостаточный сон и раннее пробуждение. При этом, как правило, они в большей степени страдают не от уменьшения времени сна, а от переживаний, связанных с неправильными представлениями о потребности во сне. Поэтому многим пожилым больным достаточно разъяснить закономерность изменения сна (уменьшение продолжительности и глубины сна), чтобы снизить их беспокойство.
Нарушения сна могут быть и проявлением депрессивного состояния. Почти у всех больных, перенесших нарушение мозгового кровообращения, в разные периоды наблюдаются апатия или раздражение и агрессия вследствие потери привычных интересов, утраты веры в выздоровление.
Помимо физических страданий и других прямых ограничений, вызванных инсультом, больной тяжело переживает свое беспомощное состояние и полную зависимость от окружающих, боится, что останется инвалидом и будет в тягость близким. В первые дни и недели после инсульта эмоциональное состояние больных очень неустойчиво: плаксивость сменяется раздражительностью, вспыльчивостью.
Начало регулярных занятий с больными и первые успехи в значительной степени способствуют выравниванию эмоционального состояния. Появляется вера в излечение, и больной более спокойно и настойчиво сотрудничает с обучающим персоналом. Позднее, когда скорость восстановления функций и овладения навыками снижается и больной более трезво оценивает свое состояние и свои перспективы, очень часто развивается вторая волна депрессии. И тут следует быть готовым снова поддержать, ободрить больного.
В случаях тяжелой депрессии, которая сопровождается отказом от еды, полной безынициативностью, мыслями о самоубийстве, может потребоваться консультация психиатра и назначение антидепрессантов, но ведущим «методом» лечения депрессии должны быть любовь, терпение, принятие больного таким, каков он есть со стороны близких.