О мозговом ударе, поражающем детей
К сожалению, мифом является мнение, что инсульт может возникать только у возрастных категорий людей. В действительности, люди достигающие возраста 65-ти лет в большей степени подвержены этому заболеванию. Но это вовсе не означает, человек в любом возрасте не может столкнуться с проблемой мозгового удара. Подвержены данному заболеванию, и подростки, и маленькие дети, и в определенных случаях даже младенцы или малыши еще не рожденные.

Апоплексия у детей
Согласно разным статистическим оценкам, инсульт может затрагивать приблизительно шесть пациентов на каждые 100 000 деток. Конечно же, инсульт у детей, подростков и малышей новорожденных, существенно отличается от заболевания поражающего взрослое население. К примеру, у детей наиболее часто возникают именно геморрагические формы инсульта (характеризующиеся развитием кровоизлияния в те или иные оболочки мозга). В то же время у взрослых чаще всего развивается ишемический инсульт (по разным данным от 70 до 85% случаев).
Многочисленные сосудистые заболевания, способные привести к развитию инсульта у детей достаточно часто встречаются даже в перинатальном периоде. А вот, к примеру, после родов церебральные инсульты различного типа, развивающиеся у малышей, могут наблюдаться, в большинстве случаев, при наличии так называемых сосудистых мальформаций, при васкулите, аневризме сосудов, при эндокардите (ревматическом или ином) и пр.
Какие виды инсульт-патологи бывают в детском возрасте?
Отметим, что по механизму развития детские мозговые удары, как и инсульты, поражающие взрослых людей, подразделяются на две огромные группы (инсульты ишемического типа и геморрагического). Эти две группы патологии в свою очередь также разделяются на различные подгруппы, формирование которых зависит от патогенеза, течения и характера остро-возникающего нарушения кровоснабжения головного мозга.
Как правило, ишемический инсульт, возникающий у детей либо подростков, характеризуется своей неоднородностью и включает несколько следующих подтипов:
Врачебно-трудовая экспертиза при мозговом инсульте
Мозговой инсульт часто сопровождается потерей сознания, нередко коматозным состоянием, так как при этом имеется выключение относительно большого участка мозга. Причиной инсульта может быть кровоизлияние в мозг, иногда с прорывом в желудочки, подоболочечное пространство, или прекращение кровоснабжения какой-либо области мозга на срок, достаточный для некроза, гибели паренхимы мозга. Омертвение части органа в связи с прекращением притока крови, лишением питания принято называть инфарктом. По отношению к мозгу этот термин употребляется редко, более распространено обозначать этот процесс размягчением, так как некротизированные части мозга распадаются и на вскрытии представляются размягченными. Как при кровоизлияниях, так и при размягчениях мозга развивается не только очаговое поражение, но и диффузное нарушение деятельности головного мозга. Наблюдающаяся при инсульте клиническая картина зависит от совокупности органического поражения того или иного отдела мозга и выраженности и распространенности диашиза. Функциональные нарушения, вызванные очаговым поражением мозга, остаются стойкими, если в дальнейшем не наступит компенсация, проторение новых связей.
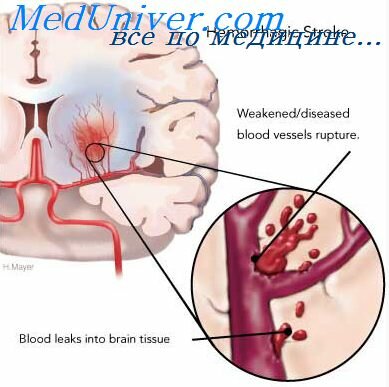
Кровоизлияние в мозг наступает или в результате разрыва стенки сосуда, чаще всего милиарной аневризмы, или же вследствие повышенной проницаемости стенок сосудов (эритродиапедез). В первом, случае образуется гематома в веществе мозга, иногда кровь прорывается в желудочки или подоболочечное пространство; во втором случае кровь пропитывает мозговую ткань.
Клинический прогноз при кровоизлияниях плохой. Поэтому среди освидетельствованных во ВТЭК лиц, перенесших инсульт. последствия кровоизлияния встречаются во много раз реже, чем последствия размягчения мозга. Те больные, которые выживают, чаще остаются тяжелыми инвалидами.
Размягчение мозга наступает в тех случаях, когда та или иная часть мозга лишается притока крови. Это может быть следствием: 1) закупорки питающей артерии (эмболом, тромбом, воспалительными или облитерирующим процессом); 2) падения артериального давления. Падение артериального давления раньше всего отражается на питании именно тех отделов мозга, которые относятся к бассейну закупоренного сосуда или сосуда с резко суженным просветом. В случаях, когда коллатеральное кровоснабжение восстанавливается достаточно быстро, процесс может ограничиться ишемией, если же притока крови не будет долго, то наступает уже гибель мозговой паренхимы, некроз ее с последующим размягчением мозгового вещества. Таким образом, в настоящее время принято говорить не о тромботическом, а об ишемическом инсульте, так как, помимо тромбоза, часто причиной размягчения мозгового вещества является резкое внезапное падение артериального давления и ослабление сердечной деятельности, приводящее к выключению кровоснабжения мозга (гипоксии) в зоне атеросклеротических суженных сосудов.
Как показали наблюдения последних лет, закупорка сосуда может протекать клинически бессимптомно, если коллатеральное кровоснабжение достаточно полноценно обеспечивает питание мозговой ткани. Это подтверждается данными ангиографии, указывающими, что артерии, через которые образуются компенсаторные связи, могут увеличиваться в диаметре до 2,5 раз. Поэтому постепенное прекращение кровообращения по одному из магистральных сосудов может протекать асимптомно, если не нарушено коллатеральное кровоснабжение (в 15% случаев закупорка внутренней сонной артерии обнаруживается случайно на секции). Для диагноза окклюзии внутренней сонной артерии имеет значение: 1) отсутствие пульсации сонной артерии, а иногда подключичной и лучевой, на стороне, противоположной гемиплегии — «альтернирующий асфигмопирамидный синдром»; 2) снижение зрения и часто падение давления в центральной артерии сетчатки на стороне закупорки; 3) симптом Горнера на стороне тромбоза. Довольно распространенным за рубежом, но не безопасным диагностическим методом, который ни в коем случае не может быть рекомендован, является прижатие здоровой сонной артерии, что вызывает головокружение, судороги в противоположных конечностях, изменения на электроэнцефалограмме, иногда потерю сознания с падением артериального давления и брадикардией.
Благодаря современным достижениям в области хирургического лечения тромбоза сонных артерий клинически прогноз в случаях, когда показана операция, значительно улучшается. Однако в практике ВТЭК надо подходить очень осторожно при решении вопроса о трудоспособности таких больных и учитывать этиологию процесса, характер и степень выраженности нарушенных функций (гемипарез, патология органа зрения и др.), а также возможность повторного тромбоза.
Псевдобульбарный синдром возникает в результате множественных повторных нарушений мозгового кровообращения, протекающих по типу мелких тромбозов и приводящих к развитию множественных мелких кист или лакун в головном мозгу. Микроинсульты проходят малозаметно для больного: то ощущение слабости и головокружения в течение нескольких часов или дней, то кратковременная потеря речи, парез конечностей, эпилептиформный припадок, то ощущение онемения конечностей, выпадение поля зрения, преходящие состояния дезориентированности и спутанности сознания и т. п. Если размягчения локализуются в подкорковых узлах, то развивается акинез или замедленность движений, резкая ригидность тонуса мышц, дрожание рук, т. е. отмечается картина паркинсонизма. При двусторонних очагах размягчения в виде мелких кист во внутренней сумке, стволе головного мозга или подкорковом белом веществе повышаются сухожильные рефлексы, появляются координаторные синкинезии, патологические симптомы Бабинского, Россолимо и др. возникают псевдобульбарные симптомы (губной, ладонно-подбородочный, носогубной, ментальный рефлексы, поперхивание, затруднение глотания, дизартрия, насильственный плач). При экспертизе трудоспособности больных с пневдобульбарным парезом надо учитывать, что выраженность функциональных нарушений сочетается у них, как правило, с довольно быстрым прогрессированием процесса, что указывает на неблагоприятный прогноз. Такие больные обычно нетрудоспособны.
Восстановление трудоспособности после инсульта зависит от характера и степени выраженности инсульта. После острого периода инсульта может наступить значительное восстановление нарушенных функций, однако для этого обычно требуется длительное время. Летальность при кровоизлияниях в мозг выше, чем при тромбозе мозговых сосудов, но когда больные выживают, восстановление нарушенных функций происходит у них обычно лучше, чем у больных с тромботическим размягчением головного мозга. В случаях, когда клинически предполагалось тромботическое размягчение, а в дальнейшем наблюдается постепенное и значительное восстановление нарушенных функций, можно считать, что имела место преимущественно ишемия без полной гибели мозговой ткани.
Критерием для определения степени утраты трудоспособности после нарушения мозгового кровообращения в отдаленном периоде является: выраженность нарушения функций: двигательных, речевых, зрительных, координаторных и др. Особенно большое значение имеют двигательные и речевые расстройства: при нуждаемости в постороннем уходе из-за паралича конечностей или афазии больным устанавливается первая группа инвалидности ; при выраженном гемипарезе или частичной афазии, когда больные не могут выполнять никакой работы, но не нуждаются в постоянном постороннем уходе, им устанавливается вторая группа инвалидности. При нерезко выраженном геми- или монопарезе небольшое снижение мышечной силы, нерезко выраженные ограничения движений руки и ноги или только одной конечности — вопрос о трудоспособности больных решается с учетом их профессий, и либо им устанавливается третья группа инвалидности. либо, если нет противопоказаний к продолжению работы по специальности, они признаются трудоспособными.
Профилактика после инсульта основывается на правильной организации режима жизни больного, систематического врачебного наблюдения и, если нет противопоказаний к работе, рациональном трудовом устройстве, целесообразно с использованием динамического стереотипа.
Таким больным можно рекомендовать работу, не связанную со значительным нервно-психическим и физическим напряжением, без пребывания в условиях высокой температуры и влажности, вне контакта с сосудистыми и нейротропными ядами (свинец, мышьяк и др.). При нерезко выраженных остаточных явлениях гемипареза и удовлетворительном общем состоянии больные могут быть трудоустроены на работе, не связанной со значительным физическим напряжением, выполняемой преимущественно одной рукой, с участием паретичной во вспомогательных операциях, преимущественно сидя или с небольшими передвижениями (работа браковщика, контролера ОТК при наличии соответствующих знаний, раздатчика инструментов; небольшого объема хозяйственная, счетная, канцелярская работа, многие работы в профессиях интеллектуального труда). Квалифицированные рабочие (токари, слесари-ремонтники, фрезеровщики и др.) могут быть переведены на работу с использованием профессиональных навыков без значительного физического напряжения, но в облегченных условиях (бригадир, инструктор, слесарь-сборщик на мелких деталях).
Огромное влияние на динамику восстановительного периода оказывает не только первая медицинская помощь в остром периоде, но и рациональное ведение больного в течение нескольких месяцев после инсульта. Наблюдения, проведенные в ЦИЭТИН, показали, что у больных, лечившихся в домашних условиях, остаются более выраженные нарушения функций, чем у больных, которым проводилось лечение в стационаре. В настоящее время при организации специализированных неврологических отделений и нейрохирургических отделений, где проводится оперативное лечение больных с инсультом, и ранней перевозки больных в остром периоде инсульта перспективы безотлагательного лечения значительно увеличились.
Вопрос о клиническом и трудовом прогнозе после перенесенного мозгового инсульта может быть разрешен не ранее чем через 3-4 месяца, хотя восстановительный период длится значительно дольше. Поэтому сроки временной нетрудоспособности после инсульта колеблются в среднем от 3-4 до 5-6 месяцев. При хорошем прогнозе и нарастании восстановления нарушенных функций сроки временной нетрудоспособности должны быть продлены до 5-6 месяцев. Для клинического прогноза при нарушении мозгового кровообращения имеют значение динамика восстановления нарушенных функций, в том числе состояние психики. При неблагоприятном клиническом прогнозе, как в связи с выраженностью основного сосудистого заболевания, наличием сочетанных поражений других органов (например, инфаркт миокарда), пожилым возрастом больного и сопутствующими заболеваниями, так и в связи с плохой динамикой восстановления функций, показано направление во ВТЭК для перевода на инвалидность. В большинстве случаев после тяжелого инсульта восстановление нарушенных функций идет замедленным темпом, поэтому, как правило, надо считать противопоказанным для больных всякий труд в профессиональных условиях в течение года. Вынесение экспертного решения очень облегчается тогда, когда четко сформулирован развернутый диагноз заболевания с указанием стадии болезни, ее течения, характера и выраженности нарушенных функций.
Инвалидам с выраженными функциональными нарушениями (гемипарез, атактические расстройства) могут быть рекомендованы работы: 1) в специальных цехах, где можно создать значительно облегченные условия работы (сокращенный рабочий день, индивидуальные нормы выработки, дополнительные перерывы для отдыха); 2) в надомных условиях — без обязательных норм выработки, с доставкой в необходимых случаях (при затруднении самостоятельного передвижения) сырья на дом и приемом готовой продукции, а для лиц интеллектуального труда — работа консультативного характера.
ВТЭК при вынесении экспертного заключения должна располагать исчерпывающими данными о характере заболевания и его динамике. Поэтому при первичном освидетельствовании во ВТЭК больных с сосудистыми заболеваниями головного мозга и последствиями перенесенных нарушений мозгового кровообращения необходимо требовать от лечебных учреждений представления следующих сведений: а) о характере, форме, стадии и особенностях течения основного сосудистого процесса; б) подробные данные неврологического обследования, сведения о динамике артериального давления, данные электрокардиограммы, результаты обследования глазным врачом, лабораторных анализов и других специальных методов исследования, которые были проведены для уточнения диагноза; в) описание характера и частоты кризов, в том числе тех, которые проводили к кратковременным перерывам в работе (без оформления больничных листов); г) описание инсульта и его последствий, т. е. какие функциональные нарушения и неврологические симптомы отмечались в остром периоде, какова была динамика дальнейшего течения, когда началось улучшение состояния, как оно протекало, в чем проявилось, какие патологические симптомы держались дольше и какие функциональные нарушения имеются в период направления на ВТЭК; д) описание комплекса проводившихся лечебных мероприятий как основного сосудистого процесса, так и последствий инсульта и их эффективность.
Важно установить, проводилось ли лечение только амбулаторно или стационарно, срок и длительность госпитализации, санаторное лечение. При повторных освидетельствованиях во ВТЭК необходимо получить все данные наблюдений лечебных учреждений за прошедший период и о сдвигах, отмеченных в состоянии больного.
Решение вопроса о состоянии трудоспособности больных с сосудистыми заболеваниями головного мозга с последствиями инсульта облегчается тем, что ВТЭК располагает также и своими данными динамического наблюдения. Эти данные позволяют установить динамику функциональных нарушений, отмеченных при предыдущем освидетельствовании, и судить о том, имеются ли признаки прогрессирования процесса или же отмечается благоприятное его течение. При переосвидетельствованиях инвалидов врач-эксперт обязательно должен учитывать состояние психики больного (особенности эмоциональных реакций, характерологические изменения, органические изменения психики) и изменения за время, прошедшее после предыдущего освидетельствования.
При определении состояния трудоспособности и вынесении экспертного решения необходимо после уточнения клинического диагноза, характера течения процесса и клинического прогноза установить, насколько профессия и условия труда больного соответствуют его здоровью и функциональным возможностям. Весьма существенное значение имеет уточнение конкретных производственных условий в каждом случае, как при первичном освидетельствовании, так и при повторном, если больной приступил уже к работе. Иногда немалое значение имеет и бытовое обследование, которое может помочь врачу-эксперту в объективизации ряда симптомов, особенно состояния психики, а также поведения больного и фактического состояния его трудоспособности.
Переобучение и переквалификация для больных с заболеваниями сосудов головного мозга, как правило, недоступны.
Рациональное трудоустройство больных с сосудистыми заболеваниями головного мозга является основой профилактики инвалидности, предупреждения наступления более тяжелой инвалидности. Профилактические мероприятия должны быть направлены в первую очередь на предупреждение кризов и мозгового инсульта. На ранней стадии развития сосудистых заболеваний головного мозга профилактика инвалидности осуществляется в основном через лечебные учреждения. В более поздних стадиях мероприятия по профилактике инвалидности переходят в ведение ВТЭК. Установление группы инвалидности есть одновременно профилактика более тяжелой инвалидности.
Лечение больных с мозговым инсультом
Мозговой инсульт это критическое состояние, подобное острому инфаркту миокарда. Концепция того, что инсульт — это острое состояние, является основной для успешного лечения таких больных. Эффективность лечения в значительной степени определяется фактором времени. Терапевтическое окно для предоставления неотложной помощи больному является узким: особенно важны первые минуты и первые 6 ч после начала инсульта.
Современные подходы к лечению при мозговом инсульте предусматривают максимально быструю госпитализацию больных, ранние сроки начала терапевтического вмешательства после развития заболевания, когда в поврежденных клетках начинается регенерация пораженных участков, а другие нейроны образуют новые синаптические связки для компенсации потерянных. Большинство больных с геморрагическим и ишемическим инсультом подлежат госпитализации в специализированное нейрососудистое отделение городской (районной) больницы. В случае нарушения жизненно важных функций их госпитализируют в реанимационное отделение, при наличии суб-, эпидуральной, а также внутримозговой гематомы в нейрохирургическое. Больных транспортируют на носилках в положении лежа, а больных с геморрагическим инсультом с немного поднятым головным концом туловища. Больных в состоянии глубокой комы госпитализируют только после выведения из нее. Во время транспортировки осуществляют комплекс мероприятий недифференцированной терапии, направленных на нормализацию жизненно важных функций организма.
Существующие методы лечения мозгового инсульта основываются на современных представлениях о патогенетических механизмах развития этого заболевания. Они предусматривают комплекс лечебных мероприятий неотложной помощи больным с церебральным инсультом, независимо от его характера (базисная, недифференцированная терапия) и дифференцированное лечение инсульта.
Базисная недифференцированная терапия предусматривает комплекс лечебных мероприятий неотложной помощи, направленных на стабилизацию жизненно важных функций независимо от характера инсульта.
Комплекс включает мероприятия, которые предусматривают мониторинг функции респираторной и сердечно-сосудистой системы и их коррекцию, регуляцию АД, метаболизма глюкозы, поддержания водно-электролитного баланса, нормальной температуры тела и борьбу с лихорадкой, лечение дисфагии и обеспечение соответствующего питания.
1. Коррекция респираторной дисфункции:
- мониторинг оксигенации крови с пульсовой оксигенацией, повторным исследованием газового состава крови;
- назначение кислородной терапии в случаях гипоксемии (насыщение 02 более 92%);
- эндотрахеальная интубация в случаях острой недостаточности дыхания II-III степени, нарушения сознания с риском аспирации, утраты стволовых рефлексов;
- поддержание вентиляции легких особенно во время сна, когда возможны эпизоды апноэ или гипопноэ;
- постоянный мониторинг ЭКГ, пульса; в случае нарушения сердечного ритма назначают противоаритмичные препараты.
2. Регуляция АД:
- снижение АД необходимо в первые часы и дни только в случаях, если систолическое давление более 220 мм рт. ст. или диастолическое 120-140 мм рт. ст. или среднее более 130 мм рт. ст. (при повторных измерениях); целевой уровень АД при ишемическом инсульте для пациентов с выраженной артериальной гипертензией в анамнезе должен составлять 180/100-105 мм рт. ст. для пациентов без артериальной гипертензии в анамнезе желательно поддерживать мягкую артериальную гипертензию 160-180/90 мм рт. ст. Повышенный уровень АД оказывает защитное действие на ишемизированную ткань мозга лишь в острейшем периоде инсульта. Через 2-3 сут или 1 нед после инсульта высокий уровень АД оказывает повреждающее действие (усиливает вазогенный отек, проницаемость ГЭБ), поэтому следует проводить плановую гипотензивную терапию; рекомендованные препараты: периндоприл (престариум) 5 мг ежедневно, каптоприл 25-50 мг, индапамид — 1,5 мг. Разумеется, такие рекомендации не следует считать универсальными для всех больных, которые перенесли ишемический инсульт. Снижение АД в первые сутки при условии развития лакунарного инфаркта вряд ли повлияет на размеры очага, поскольку область ишемической полутени в таком случае мала; при наличии геморрагического инсульта поддерживают легкую артериальную гипертензию (160/90 мм рт. ст.);
- срочная антигипертензивная терапия при сердечной недостаточности, расслоении аорты, остром инфаркте миокарда, острой почечной недостаточности, необходимости проведения тромболизиса или внутривенного лечения гепарином;
- избегать резкого снижения АД, поддерживать его на оптимальном для каждого больного уровне;
- избегать сублингвального приема антагонистов кальция;
- устранять артериальную гипотензию использованием допамина и достаточного количества жидкости в общем лечении.
3. Коррекция нарушений водно-электролитного обмена:
- вводить 2000-2500 мл жидкости парентерально на протяжении суток за 2-3 приема;
- избегать избыточного положительного водно-электролитного баланса, поскольку это может приводить к отеку легких и увеличению отека мозга;
- у пациентов с отеком мозга необходимо поддерживать 300-350 мл отрицательного баланса жидкости (минус 300-350 мл жидкости в день);
- гипотонические растворы натрия хлорида (0,45 %) или глюкозы (8 %) противопоказаны при возникновении или прогрессировании отека мозга, поскольку они вызывают перераспределение жидкости, что приводит к увеличению отека мозга за счет уменьшения осмолярности плазмы;
- растворы глюкозы противопоказаны из-за негативных эффектов гипергликемии, которая ассоциируется с увеличением области инфаркта и неблагоприятным влиянием на нейроны ишемической полутени;
- инфузионную терапию необходимо проводить под контролем показателей электролитов, кислотно-основного состояния, содержания белков в плазме крови, глюкозы и других биохимических показателей.
4. Регуляция метаболизма глюкозы:
- контроль за уровнем глюкозы в крови, особенно у пациентов с сахарным диабетом в анамнезе и в случае выявления стрессовой гипергликемии;
- при уровне глюкозы в крови более 7 ммоль/л необходима агрессивная инсулинотерапия;
- не следует вводить пациенту с инсультом любые растворы глюкозы до тех пор, пока не будет исследован уровень глюкозы в крови; у алкоголь-зависимых лиц или пациентов с кахексией необходима срочная коррекция гипогликемии с дополнительным введением 100 мг тиамина;
- при гипогликемии вводят внутривенно 10-20 % глюкозы болюсно или капельно, а при кахексии и алкогользависимым лицам вместе со 100 г тиамина.
5. Поддержание нормальной температуры тела и борьба с лихорадкой:
- рекомендуется борьба с лихорадкой при температуре тела более 37,5 C;
- инфекция — фактор риска развития инсульта, но она является одним из осложнений инсульта; от 60 до 85 % случаев лихорадки связаны с присоединением инфекции после возникновения инсульта;
- лечение проводят с учетом этиологии возможной инфекции;
- пациентам с «нескомпрометированной» иммунной системой назначают антибиотики; противовирусные препараты не показаны.
6. Лечение дисфагии и обеспечение соответствующего питания:
- пациентам с инсультом, которых госпитализируют, обязательной является проверка глотательной функции;
- дисфагия наблюдается более чем в 50 % случаев не только у пациентов с вертебрально-базилярной локализацией ишемического очага, но и в случае поражения полушарий большого мозга;
- дисфагия является также фактором риска аспирации и дегидратации;
- в случаях тяжелой дисфагии рекомендуется энтеральное питание, если оно невозможно, переходят на зондовое питание.
Методы базисной терапии должны включать медицинский уход за пациентом.
Дифференцированное лечение геморрагического инсульта (паренхиматозное кровоизлияние). Больного следует положить в кровать с немного поднятым головным концом, приложить к голове пузырь со льдом, а к ногам теплые грелки (не горячие). Краниоцеребральную гипотермию обеспечивают также аппаратным методом.
Проводят мероприятия, направленные на снижение АД. Гипотензивную терапию необходимо осуществлять осторожно, так как это может значительно ухудшать церебральную гемоциркуляцию, особенно в условиях развившейся внутричерепной гипертензии. В подобных случаях умеренное снижение АД сочетают с дегидратационной терапией. На этой стадии заболевания назначают дроперидол 2 мл 0,25 % раствора внутривенно струйно, клофелин — 0,5-1 мл 0,01 % раствора в 20 мл изотонического раствора натрия хлорида. Препараты, которые расширяют мозговые сосуды, не назначают. В случае значительного повышения АД используют пентамин — 1 мл 5 % раствора в 250 мл изотонического раствора натрия хлорида внутривенно капельно, фуросемид (лазикс) — 2-4 мл 1 % раствора внутривенно или внутримышечно. Целью лечения должны быть также нормотермия и нормогликемия. Продолжают проводить мероприятия базисной терапии, направленные на снижение внутричерепного давления: маннитол 1,0-1,5 г/кг на сутки в виде 15-20 % раствора, фуросемид 2 мл внутривенно капельно в течение 5 сут; L-лизина эсцината 5-10 мл внутривенно капельно. Стероиды не назначают. При лихорадке применяют антибиотикотерапию.
Для уменьшения проницаемости сосудистой стенки назначают: вика-сол 1-2 мл 1 % раствора внутримышечно, кальция хлорид 10 мл 10 % раствора внутривенно, аскорбиновую кислоту 5-10 мл 5 % раствора внутривенно, дицинон (этамзилат натрия) 2 мл 12,5 % раствора внутривенно или внутримышечно 4 раза в сутки. Используют нейропротекторные препараты, а также антиоксиданты. Наиболее эффективными являются цераксон (цитиколин) — по 1000-2000 мг внутривенно капельно, а также актовегин -по 400-800 мг (10-20 мл) внутривенно капельно в 200 мл изотонического раствора натрия хлорида в течение 10-14 сут.
Лечение при субарахноидальном кровоизлиянии такое же, как в случае кровоизлияния в вещество мозга. Кроме того, при интенсивной головной боли внутривенно вводят баралгин — 5 мл или 4 мл 50 % раствора анальгина с 1-2 мл 1 % раствора димедрола; при неукротимой рвоте внутримышечно назначают галоперидол 1-2 мл 0,5 % раствора или дроперидол 1-2 мл 0,25 % раствора; при возникновении судорог или психомоторного возбуждения внутривенно вводят сибазон — 2-4 мл 0,5 % раствора. Важно соблюдение абсолютного покоя в течение 6- 8 нед; диетическое питание.
При значительном повышении давления спинномозговой жидкости рекомендуют осуществлять повторные поясничные пункции с удалением спинномозговой жидкости небольшими порциями (до 5 мл), проводить де-гидратационную терапию (маннитол, фуросемид, L-лизина эсцинат).
Важным направлением лечения является профилактика или снятие церебрального ангиоспазма после субарахноидального кровоизлияния и предотвращения развития отсроченного инфаркта мозга в бассейне пораженной артерии. С этой целью назначают антагонист кальция нимотоп (нимодипин) — 60 мг каждые 4-6 ч в течение 10-14 сут и используют мазь «Нитропаст», которая содержит нитроглицерин. В случае повторного кровоизлияния вводят аминокапроновую кислоту (30 г в сутки внутривенно капельно). Эффект препарата в таких случаях превышает риск возможных осложнений (тромбоэмболия).
Хирургическое лечение при паренхиматозном кровоизлиянии проводят при наличии латеральной гематомы и кровоизлияния в мозжечок. Что касается субарахноидального кровоизлияния, то чаще всего это проблема нейрохирургическая. Преимущество отдают эндоваскулярным методам отключения из артериального русла разорвавшейся аневризмы: эмболизация, балонирование, стентирование, введение спирали. Противопоказаниями к хирургическому вмешательству являются коматозное состояние, нарушение жизненно важных функций, прорыв крови в желудочки мозга (III и IV степень тяжести по шкале Ганта и Хесса).
Дифференцированное лечение при ишемическом инсульте. Направления терапии при ишемическом инсульте вытекают из основных рекомендаций Европейской инсультной организации и авторского комитета (European Stroke Organisation (ESO) Executive Committee; ESO Writing Committee, 2008), которые включают следующее:
- специфическую терапию: реканалнзацию закупоренной артерии или профилактику механизмов, которые приводят к нейрональной «смерти» в ишемизированной ткани головного мозга (нейропротекцня);
- профилактику и лечение осложнений: неврологических (вторичная геморрагия, отек мозга, судороги) или терапевтических (аспирация, инфекции, пролежни, тромбоз глубоких вен конечностей, тромбоэмболия легочной артерии);
- вторичную профилактику раннего повторного инфаркта;
- раннюю реабилитацию.
Таким образом, в настоящее время определено два основных подхода к лечению пациентов с острым ишемическим инсультом:
- восстановление кровотока в ишемизированном участке мозга или реканализация инфарктзависимой церебральной артерии путем тромболизиса;
- нейропротекция или профилактика механизмов, ведущих к нейрональной «смерти» в ишемизированной ткани головного мозга.
Восстановление адекватной перфузии игиемизированного участка мозга. Самым эффективным способом восстановления кровотока в ишемизированной области головного мозга является тромболизис с использованием рекомбинантного тканевого активатора плазминогена (rt-PA). Внутривенное введение rt-PA стало первым медикаментозным способом лечения при остром ишемическом инсульте с давностью до 4,5 ч, который был признан эффективным в рандомизированных клинических испытаниях.
Рекомендации для центров, которые используют тромболизис в лечении больных с ишемическим инсультом:
- рекомбинантный тканевый активатор плазминогена (rt-PA) следует применять в пределах 4,5-часового «терапевтического окна» дозой 0,9 мг/кг, максимальная доза — 90 мг, из которой 10 % вводят внутривенно болюсно в течение 1-2 мин со следующей внутривенной инфузией в течение 60 мин;
- внутривенное использование актилизе за пределами 4,5-часового «терапевтического окна» имеет меньше преимуществ, однако у отдельных пациентов наблюдается позитивный эффект;
- рекомбинантный тканевый активатор плазминогена не рекомендуется применять, если четко не определен промежуток времени от начала первых симптомов инсульта;
- в случае острой базилярной окклюзии рекомендуют использовать урокиназу внутриартериально до 1 500 000 ME или rt-PA 50 мг в первые 6-12 ч «терапевтического окна»;
- при остром ишемическом инсульте в связи с высоким риском кровотечения не рекомендуют применять для тромболизиса внутривенное введение стрептокиназы.
Обычно эти рекомендации со временем пересматриваются, но для использования rt-PA чрезвычайно важным остается учет промежутка времени после развития инсульта.
Критерии применения тромболизиса в случае острого ишемического инсульта:
- стационарные больные в возрасте от 18 до 80 лет с клиническим диагнозом ишемического инсульта, наличием речевых, двигательных, когнитивных, глазодвигательных, зрительных и/или гностических нарушений;
- давность инсульта менее 4,5 ч, неврологические симптомы сохраняются не менее 30 мин, не обусловлены обмороком, эпилептическим приступом или мигренозными нарушениями;
- больные дают согласие на лечение тромболизисом.
Актилизе выпускают в ампулах, которые содержат по 20 и 50 мг препарата и соответственно по 20 и 50 мл инфузионного раствора (вода). Актилизе вводится сразу же после разведения. Тромболитическая терапия эффективна только при лечении больных с тромботическим поражением сосудов мелкого и среднего калибра.
Основные противопоказания к проведению тромболизиса:
- наличие внутричерепного кровоизлияния по данным КТ или МРТ;
- минимальный неврологический дефицит, который регрессирует до начала лечения;
- тяжелый инсульт, уровень неврологического дефицита которого по шкале NIHSS составляет 25 баллов и больше, т. е. в случае развития крупноочагового инсульта, верифицированного по данным КТ или МРТ;
эпилептический приступ в начале развития инсульта;
перенесенный ранее инсульт, а также наличие сопутствующего сахарного диабета;
перенесенный ранее инсульт на протяжении последних 3 мес; инсульт, который возникает после пробуждения;
систолическое АД более 185 мм рт. ст. или диастолическое более 110 мм рт. ст. уровень глюкозы в крови менее 3 или более 22 ммоль/л;
высокий риск геморрагических осложнений;
тяжелые сопутствующие заболевания;
лечение гепарином в течение предыдущих 48 ч.
Опасным осложнением тромболитической терапии в случае острого инсульта является развитие фатальной интрацеребральной геморрагии или симптоматической геморрагической трансформации инфаркта мозга. Мета-анализ исследований эффективности тромболизиса показывает общую тенденцию повышения уровня симптоматической геморрагической трансформации от 3 до 3,5 раз. Асимптоматическую геморрагическую трансформацию считают маркером реперфузии и она может ассоциироваться с благоприятными клиническими последствиями.
Анализ результатов проведения тромболизиса в некоторых странах Европы показал, что лишь небольшая часть госпитализированных по поводу инсульта больных (5 %) имеют показание к его применению. Применение его ограничено узкими рамками «терапевтического окна», необходимостью надежной верификации тромботического характера инсульта, жесткими противопоказаниями к использованию. Не случайно некоторые авторы справедливо допускают, что количество пациентов, у которых может быть получен достоверно положительный эффект от тромболитической терапии,
будет оставаться небольшим. Фактически лишь 2-3 % пациентов с острым ишемическим инсультом лечатся тромболитическими препаратами в городских больницах за рубежом.
Таким образом, на основании приведенных данных тромболизис нельзя считать стандартом лечение больных, которые перенесли острый ишемический инсульт.
При остром ишемическом инсульте не рекомендовано раннее применение гепарина, а также гепариноидов в терапевтических дозах (ESO, 2008). В настоящее время нет никаких исследований, которые могли бы подтвердить эффективное влияние гепаринотерапии на последствия ишемического инсульта или на частоту развития повторного инсульта, но и нет данных рандомизированных исследований, которые могли бы это отрицать.
Общепринятыми показаниями к применению профилактических доз гепарина после развития острого ишемического инсульта являются следующие:
- высокий риск тромбоза глубоких вен нижних конечностей или тромбоэмболии легочной артерии;
- кардиоэмболический ишемический инсульт с высоким риском реэмболизации, ретромбоза (мерцательная аритмия, фибрилляция предсердий, искусственные клапаны) после исключения геморрагической трансформации; предпочтительнее сразу начинать с варфарина, чем переходить с гепарина на варфарин (ESO, 2008);
- церебральный венозный тромбоз;
- приобретенные или наследственные коагуляции (дефицит протеинов С и S, антифосфолипидный синдром);
- симптоматические экстра- или интракраниальные стенозирующие процессы (стеноз внутренней сонной артерии, повторные ТИА или прогрессирующий инсульт);
- симптоматическое расслоение экстракраниальных артерий.
В качестве контроля используется протромбиновый тест международного нормализованного отношения MHO или INR (International Normalization Ratio). Целевой уровень MHO 2,0-3,0.
В других случаях гепарин, низкомолекулярные гепарины или гепарино-иды не могут быть стандартом для лечения разных подтипов ишемического инсульта. В то же время назначать гепарин или низкомолекулярные гепарины рекомендуют лежачим больным для профилактики тромбоза глубоких вен (ТГВ) или тромбоэмболии легочной артерии (ТЭЛА) и только через 24 ч после проведения тромболизиса. В таких случаях возможно использование подкожной гепаринизации в малых дозах. Подкожное использование нефракционного или низкомолекулярных гепаринов не влияет на снижение прогрессирования или последствия ишемического инсульта.
С учетом приведенных данных, а также результатов современных испытаний в схему срочных терапевтических мероприятий при остром ишемическом инсульте некардиальной этиологии следует включать не гепарин, а ингибиторы тромбоцитов. Из лекарственных средств этой группы лучше всего изученной является ацетилсалициловая кислота (аспирин). Препарат назначают в дозе 160- 325 мг/сут в течение первых 48 ч сразу после возникновения первых симптомов инсульта; его не используют, если планируется проведение тромболитической терапии; в таком случае аспирин назначают лишь через 24 ч после ее проведения (ESO, 2008).
Пациенты, которые не переносят аспирин, должны получать альтернативные антиагрегантные средства (клопидогрель 75 мг 1 раз в сутки). Применение клопидогреля в большей степени уменьшает риск развития инфаркта миокарда.
Следовательно, в случае развития острого ишемического инсульта на фоне атеросклеротических изменений сосудов (микро-, макроангиопатии) необходимо назначать антиагреганты: ацетилсалициловую кислоту (АСК, аспирин), клопидогрель. При кардиоэмболическом ишемическом инсульте с высоким риском реэмболизации, прогрессирующем инсульте, церебральном венозном и синусовом тромбозе назначают профилактические дозы гепарина под контролем времени свертывания крови по Ли-Уайту. Оптимальной считают длительность свертывания в пределах 12-14 мин. Антикоагулянтную терапию не следует назначать больным с завершенным инсультом с большим очагом поражения и отеком мозга, при условии высокого систолического давления (свыше 180-200 мм рт. ст.), склонности к геморрагии и др.
Нейропротекторная терапия. Второй основной путь лечения больных с ишемическим инсультом это медикаментозная нейропротекция (цитопротекция), т. е. защита нейронов от повреждающего действия ишемического каскада на клеточном и молекулярном уровне или коррекция его последствий. Ишемическая полутень — это главная мишень атаки терапевтического воздействия с помощью нейропротекторов. Своевременное вмешательство в этапы ишемического каскада в случае применения нейропротекторных средств может предупредить или затормозить механизмы, которые приводят к гибели нейронов в области ишемизированной ткани мозга. Нейропротекторная защита поврежденной ишемическим процессом нервной ткани эффективнее в ранние сроки лечения после развития инсульта.
Нейропротекторная терапия может использоваться на догоспитальном этапе после появления первых симптомов инсульта и в условиях стационара. Для уточнения целесообразности проведения тромболизиса или нейропротекторной терапии важную роль играют методы нейровизуализации (в частности, диффузионно-перфузионная МРТ), с помощью которых можно обнаружить наличие потенциально восстановимого участка ишемической пенумбры, который может воспринимать используемый нейропротекторный препарат.
Среди существующих лекарственных средств с заявленной нейропротекторной активностью наибольшее количество рандомизированных пла-
цебоконтролируемых клинических испытаний III фазы прошел цераксон (цитиколин). Препарат имеет высокий уровень доказательной нейропротекторной активности в лечении острого ишемического инсульта. Максимальный терапевтический эффект достигается при назначении его в первые 24 ч. Лечение начинают с применения в первые 2 нед по 1000 мг 2 раза в сутки внутривенно капельно, затем по 500 мг 2 раза в сутки внутримышечно. При необходимости лечение препаратом продолжают, используя раствор для перорального применения по 200 мг 3 раза в день в течение 4 нед.
Назначают также ноотропил (пирацетам) в дозе 12 г в сутки внутривенно капельно на протяжении 4 сут (3 г через каждых 6 ч), затем по 12 г в сутки перорально (4 г 3 раза в день в течение 4 нед, а с 5-й по 12-ю неделю по 4,8 г в сутки — 2,4 г 2 раза в день).
Из средств первичной нейропротекции часто используют магния сульфат внутривенно по 10-20 мл как неконкурентный антагонист NMDA-рецепторов. Многоцентровое испытание, которое основывалось на внутривенном введении магния сульфата в первые 12 ч после развития завершенного ишемического инсульта с последующей 24-часовой инфузией препарата, не дало положительный клинический эффект, за исключением пациентов с лакунарным инфарктом.
Одним из перспективных направлений вторичной нейропротекции ишемического инсульта считают применение антиоксидантов, механизм действия которых направлен на ослабление и/или нейтрализацию окислительного стресса, активацию эндогенной антиоксидантной системы, нормализацию иммунных сдвигов, ингибирование признаков локального воспаления и других отдаленных последствий острой церебральной ишемии. Как известно, к антиоксидантам с нейропротекторными свойствами принадлежат: актовегин, милдронат, токоферола ацетат (витамин Е).
Для лечения больных с ишемическим инсультом используют также глиатилин, который оказывает выраженное холинергическое и нейротрофическое действие, а также концентрат церебролизина, основными свойствами которого являются нейромодуляторный и нейротрофический эффекты.
Лечение в случае осложнений мозгового инсульта. Среди осложнений инсульта чаще всего наблюдаются отек головного мозга, бронхопневмония, эпилептические приступы, инфекции мочевых путей, пролежни, тромбоз глубоких вен, тромбоэмболия легочной артерии.
Отек головного мозга чаще всего возникает на протяжении первых 24-72 ч после развития ишемического инсульта. Он может быть фатальным осложнением, особенно у пациентов с крупноочаговым инфарктом в бассейне средней мозговой артерии (СМА) (более 1/3 территории кровоснабжения СМА). Это так называемая злокачественная ишемия в бассейне СМА, которую дифференцируют по клиническим признакам, а также с использованием методов нейровизуализации головного мозга (КТ или МРТ). В таком случае отек головного мозга является причиной как раннего, так и отсроченного прогрессирования ишемического инсульта. Отек мозга может углубляться на фоне высокого АД, лихорадки, гипергликемии.
Терапия отека головного мозга включает общие мероприятия: положение головы с подъемом до 30°; обезболивание и седацию; контроль АД, уровня глюкозы крови и температуры тела; поддержание соответствующей оксигенации. Медикаментозное лечение предусматривает проведение осмо-терапии: внутривенное капельное введение гипертонического (7 %) раствора маннитола (25-50 г каждые 3-6 ч). Эффективным является применение L-лизина эсцината одного из новых фармакологических средств отечественного производства. Его рекомендуется вводить по 5-10 мл в сутки внутривенно. В случае выраженной внутричерепной гипертензии дозу препарата увеличивают до 10 мл 2 раза в сутки. Курс лечения длится до достижения стойкого клинического эффекта, по большей части это составляет 6-10 сут. При развитии постишемического отека мозга гипотонические, глюкозосодержащие растворы, а также кортикостероиды применять не рекомендуют.
После возникновения ишемического инсульта важно проводить мероприятия, направленные на профилактику бронхопневмонии: уход, ранняя мобилизация пациента, в случае необходимости — тренировка глотательной функции, предотвращение аспирации во время питания. Даже при подозрении бронхопневмонии следует назначать антибактериальную терапию. По данным Американской академии неврологии, инфекция дыхательных путей является причиной смерти у 22 % больных в течение первых 30 дней после развития ишемического инсульта.
Эпилептические приступы могут быть первым проявлением инсульта, а в дальнейшем они изменяются симптомами выпадения неврологических функций. Поскольку частота возникновения эпилептических приступов низкая (10-12 %), ни профилактику, ни постоянную терапию отдельных приступов проводить нецелесообразно. Противоэпилептическую терапию (карбомазепин) рекомендуется проводить в случае развития повторных судорожных приступов. Лечение эпилептического статуса такое же, как и в других случаях его возникновения.
Инфекция мочевых путей — это одно из самых распространенных осложнений у пациентов с инсультом. В большинстве больных (80 %) возникает в результате катетеризации мочевого пузыря и длительности последней. Поэтому постоянный катетер рекомендуют применять только при тяжелых случаях инсульта. При пиелонефрите пациентам проводят соответствующую гидратацию и назначают антибактериальную терапию.
Для профилактики пролежней используют противопролежневые матрасы, периодически меняют положение пациента, осуществляют уход за кожей, поддерживая ее сухой, назначают антибиотикотерапию в случае развития сепсиса, проводят хирургическое лечение обширных пролежней.
Предотвращение таких васкулярных осложнений, как тромбоз глубоких вен (ТГВ) и тромбоэмболия легочной артерии предусматривает применение специальных профилактических стягивающих чулок, а также превентивное лечение гепарином в малых дозах подкожно. В полной дозе гепарин необходимо применять при ТГВ или ТЕЛА. Гепаринотерапия устраняет риск развития сосудистых осложнений, в то же время она ассоциируется с повышенным риском возникновения вторичной геморрагии.
Европейская организация инсульта и авторский коллектив ESO (2008) разработали следующие рекомендации профилактики повторного ишемического инсульта:
- длительная терапия пероральными антикоагулянтами (варфарин, целевой уровень МНО-2-3, пациенты с искусственными клапанами сердца 2,5-3,5) показана всем пациентам после ишемического инсульта, развившегося на фоне мерцательной аритмии;
- длительная терапия пероральными антикоагулянтами (варфарин, МНО-2-3) рекомендуется пациентам с кардиоэмболическим инсультом, не связанным с мерцательной аритмией, при высоком риске повторного инсульта;
- антикоагулянтная терапия не показана пациентам, перенесшим атеротромботический ишемический инсульт, однако она может применяться больным с продолжающимися на фоне антиагрегантной терапии повторными ТИА или некардиоэмболическими инсультами;
- антиагрегантная терапия должна проводиться для профилактики повторного инсульта и повторных сосудистых нарушений;
- аспирин в дозе 50-325 мк/сут эффективен для вторичной профилактики ишемического инсульта, хотя высокие дозы (более 150 мг/сут) увеличивают риск побочных эффектов;
- комбинация аспирина и дипиридамола более эффективна, чем монотерапия аспирином для вторичной профилактики ишемического инсульта у пациентов с атеротромботическим подтипом инсульта;
- если фиксированное сочетание аспирина с дипиридамолом недоступное, применение аспирина в низких и средних дозах (50-325 мг в сутки) является препаратом выбора, который снижает риск повторного инсульта;
- клопидогрель несколько эффективней, чем аспирин, для профилактики повторных сосудистых нарушений, особенно у лиц с множественным поражением сосудистой системы.
Через 2-3 сут или неделю после перенесенного инсульта проводят активную гипотензивную терапию с использованием ингибиторов АПФ, мочегонных средств. Некоторые авторы с целью профилактики повторного инсульта рекомендуют всем больным инсультом назначать гипотензивные препараты даже в случае нормального АД, другие предлагают проводить такую терапию пациентам с артериальной гипертензией. К сожалению, лишь 20 % пациентов с такими факторами риска, как артериальная гипертензия, мерцательная аритмия и гиперлипидемия, корректируют их.
При выборе программы лечения больных с острым мозговым инсультом врач должен руководствоваться общепринятыми принципами доказательной медицины (evidence based medicine), поэтапно назначать только те лекарственные средства, эффективность которых доказана рандомизированными клиническими испытаниями с группой контроля. Важно избегать полипрагмазий.
Необходимо помнить, что инсульт — это не отдельный синдром, а совокупность разнообразных повреждений, которые являются следствием острого нарушения мозгового кровообращения и развития фокальной церебральной ишемии. Поэтому терапия должна быть направлена на лечение пациента в острый период и вторичную профилактику повторного инсульта. Безотлагательная терапия должна учитывать причину острого церебрального процесса, подтип инсульта, лечения его осложнений и имеющихся сопутствующих заболеваний. После перенесенного инсульта инфузионную терапию необходимо проводить в течение 7-10 сут. Обоснованным является также назначение антидепрессантов в острый и восстановительный период инсульта.
Что касается проблемы клеточной терапии острого ишемического инсульта, то она пока еще находится на стадии экспериментальных исследований.
В последнее время проводят хирургическое лечение ишемических нарушений мозгового кровообращения при наличии патологии магистральных сосудов головы (закупорка, стеноз, патологическая извитость). Нейрохирургическое лечение может осуществляться на стадии самого инсульта (в случае его прогрессирования) или после перенесенного инфаркта мозга с незначительным неврологическим дефицитом.
Темпы восстановления неврологических нарушений у больных с ишемическим инсультом могут быть разными: при условии малого ишемического инсульта восстановление потерянных функций наступает с первых дней, возможен полный регресс их на 7-й или 14-й день лечения или в период до 21-го дня. Больные с завершенным ишемическим инсультом находятся в первые 7-8 дней в состоянии средней тяжести или в тяжелом состоянии. Умеренное клиническое улучшение наступает с 10-14-го дня лечения. Некоторое нарастание объема активных движений и силы в паретических конечностях наступает в период от 14-го до 30-го дня. У больных с тяжелым течением инфаркта мозга улучшений может не быть. В таком случае наблюдается стойкая стабилизация неврологических симптомов.
Летальность в случае ишемического инсульта составляет 17-20 % случаев.
Реабилитация. Современные подходы к лечению больных с ишемическим инсультом предусматривают раннюю их активизацию. В частности, в случае локализации очага поражения в полушариях большого мозга больных активизируют на 2-4-е сутки, а в случае стволовой локализации — на 5-7-е сутки после развития инсульта. При этом необходимо учитывать состояние сердечно-сосудистой системы.
Комплекс реабилитационных мероприятий зависит от периода острого нарушения мозгового кровообращения. В первые дни после развития инсульта применяют дыхательные упражнения, а также методы растормаживающей терапии — пассивные движения конечностей, если есть нарушения речи, — занятия с логопедом. В восстановительный период продолжают проводить общеукрепляющие и дыхательные упражнения, расширяют методы растормаживающей терапии (пассивные и активные движения, массаж, электростимуляция, активизация больного). Позже проводят реабилитацию двигательного и сенсорного дефицита. Инфузионная терапия переходит на второй план. Постоянно контролируют АД, другие факторы риска возникновения повторных острых нарушений мозгового кровообращения. Больные продолжают лечение вазоактивными (кавинтон, циннаризин, ксантинола никотинат), а также энцефалотропными (ноотропил, цераксон, актовегин) препаратами. Применяют также прозерин — 1-2 мл 0,05 % раствора, на курс 20-25 инъекций, нейромидин — 1-2 мл 0,5% раствора подкожно, АТФ — 1-2 мл 1 % раствора подкожно, витамины группы В, флогензим. При расстройстве речи проводят целеустремленные логопедические мероприятия. Курс лечения длится 2-3 мес. Затем его повторяют. Реабилитационные мероприятия проводят и позже, в отдаленный период, т. е. через 6 мес после инсульта. Длительность их достигает 2-3 года и более.
Профилактика. Самым реальным и эффективным средством профилактики инсульта является лечение артериальной гипертензии. Известно, что мозговой инсульт возникает у больных с артериальной гипертензией в 7 раз чаще, чем у больных с нормальным АД. Т. е. риск возникновения церебрального инсульта прямо пропорционален уровню системного АД.
Профилактика острых нарушений мозгового кровообращения должна быть составной частью борьбы с сердечно-сосудистыми заболеваниями. Поэтому необходимо тесное взаимодействие неврологической службы с другими специалистами. Иначе говоря, кардинальным в профилактике и лечении больных с цереброваскулярными заболеваниями есть принцип взаимодействия и координации мероприятий разных специалистов: неврологов, кардиологов, нейрохирургов.
Имеют значение мероприятия первичной (борьба с факторами риска), а также вторичной профилактики (раннее выявление, учет, диспансеризация и лечение больных с начальными проявлениями недостаточности кровоснабжения мозга).
Большое значение в борьбе с инсультом имеет создание специализированных нейрососудистых отделений. Ценным является проведение активной санитарно-просветительной работы среди населения по вопросам профилактики инсульта. К сожалению, эта проблема не только медицинская, но и социальная, решение которой связано с большими и пока еще непреодолимыми трудностями.