Разрывы сердца при инфаркте миокарда. Причины разрыва сердца при инфаркте миокарда.
Эту группу осложнений инфаркта миокарда составляют разрывы свободной стенки сердца (80% от общего числа разрывов) или межжелудочковой перегородки (15%), острая митральная регургитация вследствие разрывов сосочковых мышц (5%)
Разрывы сердца возникают при инфаркте миокарда в 3% случаев, чаще в первую неделю (в 50% случаев) первого, как правило, переднего обширного трансмурального «ИМ с зубцом Q» и у пожилых женщин В дальнейшем риск развития разрыва снижается по мере формирования постинфарктного рубца Разрывы сердца являются причиной летальности в 15% случаев и занимают 3-е место после ФЖ и КШ Частота разрывов сердца резко увеличивается по мере старения человека и составляет около 4% у лиц до 50 лет, 20% — у больных в возрасте 50—59 лет, более 30% — у лиц старше 60 лет Вероятность разрыва сердца не зависит от размера зоны некроза С высоким риском развития разрыва сердца связаны пожилой возраст, женский пол, первый передний обширный трансмуральный ИМ с более чем 20% зоной поражения ЛЖ, слабое развитие коллатерального кровообращения, нижняя локализация ИМ, наличие АГ или СД в анамнезе, чрезмерная двигательная активность в острый период ИМ, проведение ТЛТ позднее 14 ч от начала развития ИМ
Разрывы сердца обычно происходят в интервале от первых суток ИМ до 3 недель и имеют два пика в первые 24 ч и на 4— 7-й день от начала ИМ Подавляющая часть больных с разрывами сердца гибнет от гемоперикарда в течение нескольких минут Разрывы сердца могут быть
• ранними (возникают чаще, в 80% случаев), пик — 3—5-й дни ИМ, когда еще нет рубцевания,
• поздними — вследствие истончения некротизированного участка,
• наружными,
• внутренними,
• медленнотекущими,
• подострыми (в течение нескольких часов с клиническими симптомами нарастающей тампонады сердца, когда еще возможно помочь больному),
• острыми, одномоментными (с острой гемотампонадой) Наружные разрывы свободной стенки ЛЖ сердца (встречаются у 2—10% больных ИМ) с истечением крови из ЛЖ в полость перикарда (быстро заполняющей ее) и развитием тампонады сердца, чаще возникают между 1-м и 21-м днем и встречаются в зоне обширного (более 20% площади миокарда) трансмурального ИМ передней стенки или заднебокового сегмента ЛЖ (особенно у гипертоников) и в 10—20% случаев ответственны за больничную летальность от ИМ ЛЖ подвержен таким разрывам в 7 раз чаще, чем ПЖ Они часты у пожилых женщин (старше 60 лет) между 1-м днем и 3 неделями трансмурального ИМ и у гипертоников При проведении тромболизиса или ПЧ-КА это осложнение может наступить в течение первых 12 ч от начала ИМ Нередко оно не распознается при жизни и верифицируется на секции Эти разрывы классифицируются следующим образом

• 1-й тип — неожиданное щелевидное нарушение целостности миокарда через всю его толщу,
• 2-й тип — место эрозии охватывает зону инфаркта миокарда с постепенным углублением разрыва,
• 3-й тип — разрыв, связанный с имеющейся ложной аневризмой ЛЖ
Выделяют и другие три типа разрывов появляющийся в течение первых 24 ч и охватывающий всю стенку сердца, возникающий вследствие эрозии миокарда в зоне некроза, формирующийся поздно и локализующийся на границе зоны некроза и здоровой ткани
Большая часть этих разрывов происходит в первые 1—4 дня (половина — в первые сутки), в период максимальной миомаляции и истончения миокарда (воспалительный приток нейтрофилов в зону ИМ, последующее размягчение и интенсивное рассасывание некротических масс), когда репаративные процессы только начинаются («где тонко, там и рвется»)
Причины разрывов миокарда истончение стенки ЛЖ, ослабление миокарда в зоне ишемии, выраженный некроз, попадание крови в зону ишемии (что ослабляет миокард); неблагоприятное влияние фибринолитиков на деградацию коллагена и его синтез; абсорбция коллагена вследствие наплыва лимфоцитов в зону ИМ; плохое развитие коллатералей; неадекватное моделирование миокарда; нагрузка на стенку миокарда в «жесткой» зоне некроза в период систолы и разрывы микроструктур миокарда; сохраняющееся высокое АД в первые дни ИМ; поздняя госпитализация (12—24 ч); сохраняющийся кашель, рвота или состояние психодвигательного возбуждения; распространенный ИМ (более 20% площади миокарда); возможное продолжение ИМ (поздние разрывы).
Ранние разрывы сердца возникают чаще при обширных «ИМ с зубцом Q», на границе между сокращающимся (нормальным) и некротизированным миокардом. Поздние разрывы чаще возникают в центре острой аневризмы (где нет миокарда, а имеется только перикард). Ранний тромболизис останавливает трансмуральный некроз миокарда и снижает риск разрыва наружной стенки сердца.
Разрыв свободной стенки ЛЖ частично вызван и тромболизисом. Так, летальность среди больных, получавших тромболитики, была несколько выше в первые 24 ч и частично обусловлена более частыми разрывами стенки ЛЖ. Чаще возникают разрывы боковой стенки ЛЖ, но может быть и разрыв нижней стенки миокарда.
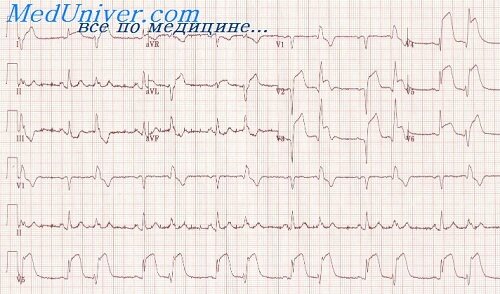
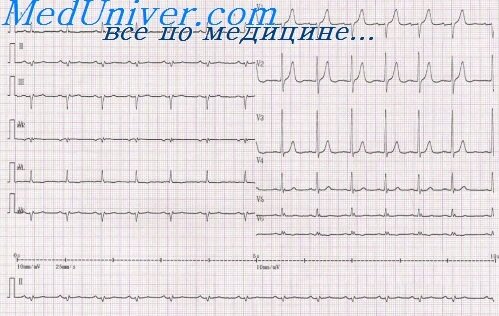
Характеристика больных. возраст старше 60 лет, первый ИМ, отсутствие СН, долговременное повышение интервала ST на ЭКГ, длительная, рецидивирующая боль в грудной клетке, коллапс или медленное снижение АД, или электромеханическая диссоциация.
Клинические проявления наружного разрыва сердца зависят от скорости разрыва и представляют катастрофический синдром, приводящий к неминуемой смерти. В ряде случаев может развиваться неполный разрыв миокарда. Тогда в этой зоне формируются тромб и гематома, что предотвращает появление гемоперикарда. Со временем в том месте возникает псевдоаневризма (сообщается с полостью ЛЖ), которую выявляют на ЭхоКГ.
Если возникает быстрый и массивный разрыв (и электромеханическая диссоциация), то смерть от гемотампонады сердца наступает мгновенно: больной вскрикивает, хватается за сердце от резчайшей боли (часто в период кашля), теряет сознание и умирает за несколько минут (это самый частый вариант, наблюдается в 80% случаев). В период, предшествующий разрыву стенки ЛЖ, могут появляться: некупируемая (не реагирует на введение ЛС) интенсивная боль в сердце с частой иррадиацией в межлопаточную область, выраженная клиническая симптоматика КШ, обусловленная быстро нарастающей тампонадой сердца. Иногда разрыв миокарда может быть первым проявлением недиагностированного ИМ. На ЭКГ в этот период отмечают признаки обширного ИМ с выраженным повышением сегмента ST и наличием зубца Q в двух и более отведениях.
Оглавление темы «Принципы лечения инфаркта миокарда. Осложнения инфаркта миокарда.»:
Разрыв сердца
Описание:
Разрыв сердца – это тяжелейшее и смертельное осложнение инфаркта миокарда, которое регистрируется у 2 – 8% больных с инфарктом миокарда.
Чаще всего разрывы сердца случаются в первые 5 – 7 суток инфаркта миокарда (случившегося впервые).
По наблюдениям практикующих врачей кардиологов, работающих с пациентами в инфарктных отделениях, повторный инфаркт реже осложняется разрывом сердца, потому, что рубец, образовавшийся от предыдущего инфаркта, более устойчив к недостатку кислорода (гипоксии, ишемии), чем не поврежденная (родная) ткань сердца. Поэтому существует мнение, что первый инфаркт более опасен в плане разрыва, чем повторный.
Но все в этом мире относительно и в каждом отдельном случае течение инфаркта может быть непредсказуемым. Для того чтобы знать, кому больше угрожает разрыв сердца следует выделить факторы риска развития разрыва сердца.
Разрыв сердца клиника
Одним из грозных осложнений аневризмы является разрыв сердца.
Разрыв сердца представляет собой сквозное нарушение целости обычно всех слоев сердца, возникающее, как правило, в результате обширного трансмурального инфаркта миокарда. Одна из важных причин летального исхода. Внешний разрыв сердечной мышцы составляет 10 — 15 % всех причин смерти при инфаркте миокарда. Угроза его развития у больных острым инфарктом миокарда составляет 2 — 4 %. Внутренние разрывы (разрыв межжелудочковой перегородки, отрыв папиллярной мышцы) выявляются значительно реже (в 5 — 10 раз), чем внешние, приводя в 1,1 — 1,4 % случаев к летальному исходу. Частота разрывов на большом секционном материале составляет от 6,3% в последние годы — до 17,4% случаев (3,7% по отношению ко всем больным).
Причины возникновения разрыва сердца
Осложнению способствуют возраст старше 60 лет, обширность инфаркта и наличие острой аневризмы сердца, физическое и эмоциональное напряжение, несоблюдение режима щажения сердца в острый период болезни. Четкой зависимости возникновения разрывов сердца от пола, первичного или вторичного характера инфаркта миокарда, наличия гипертонической болезни и сахарного диабета, выраженной недостаточности кровообращения, применения антикоагулянтов нет. Все же считается, что при высоком артериальном давлении возможность разрыва сердечной мышцы при прочих равных условиях более вероятна.
Чаще всего разрывы сердца возникают между 2-м и 14-м днями от начала заболевания. в период максимальной выраженности явлений миомаляции: в 23,8 — 36,8 % случаев — в первые 5 дней со снижением на 6-е сутки до 12,5%, на 7-е — до 5,6% и после 7-х суток — до 7,2 %. По истечении 2 нед возможность осложнения резко уменьшается.
Смерть при разрыве сердца
Смерть чаще всего наступает внезапно вследствие рефлекторной остановки или тампонады сердца (сдавление сердца кровью, заполнившей полость перикарда, в результате чего наступает его остановка). Если больной переживает момент прорыва крови в перикард, то наблюдается клиническая картина шока. Длительность жизни больного исчисляется минутами, реже часами. В последнем случае выражены признаки тампонады сердца: цианоз верхней половины тела, а затем и всего туловища, резкое набухание шейных вен, малый частый пульс, снижение артериального давления, смещение границ сердца и др.
Диагностика затруднена из-за внезапного развития симптомов, наблюдающихся в случаях скоропостижной смерти на почве инфаркта миокарда вследствие других причин (фибрилляция желудочков, асистолия, тромбоэмболия легочной артерии ).
Прижизненный диагноз разрыва сердца может быть поставлен в тех случаях, когда у пожилого больного с обширным трансмуральным инфарктом миокарда (особенно с признаками острой аневризмы сердца) отмечается длительное ангинозное состояние, заканчивающееся обмороком с последующим развитием шока и признаков острой тампонады сердца. При мониторном (постоянном электрокардиографическом) наблюдении в этих случаях определенное время регистрируется синусовый ритм (если не наступила рефлекторная остановка сердца) в отличие от характерной ЭКГ-картины фибрилляции или асистолии желудочков. Кроме синусового ритма может быть также предсердно-желудочковый ритм. В крови, взятой из сердца, определяется высокое содержание норадреналина, серотонина, магния, креатинфосфокиназы и лактатдегидрогеназы (Б. Д. Комаров с соавт. 1976).
Разрыв межжелудочковой перегородки
Разрыв межжелудочковой перегородки при инфаркте миокарда диагностируется по следующим основным признакам: 1) появление грубого систолического, а возможно, и диастолического шума в третьем и четвертом межреберьях слева от грудины или у верхушки сердца; 2) появление и нарастание острой недостаточности кровообращения по правожелудочковому типу с соответствующей клиникой (набухание вен шеи, увеличение печени, появление в дальнейшем периферических отеков) и электрокардиографической картиной перегрузки правых отделов сердца; 3) признаки нарушения предсердно-желудочковой и внутрижелудочковой проводимости. Большинство больных с разрывом межжелудочковой перегородки умирают в сроки от 6 до 33 дней, немногие живут месяцы и годы.
Отрыв сосочковых мышц
Разрыв (отрыв) сосочковых мышц характеризуется внезапным появлением грубого систолического шума вследствие остро развивающейся недостаточности митрального клапана. Одновременно развиваются признаки шока и нарастающей недостаточности кровообращения по левожелудочковому типу. Длительность жизни больных не превышает суток.