Гиперхолестеринемия, причины, лечение, профилактика
Национальная Дистрибьюторская Компания
Поиск по сайту
Гиперхолестеринемия — это повышение уровня холестерина в крови. Такое безопасное, на первый взгляд, явление может стать причиной таких заболеваний, как атеросклероз, ишемическая болезнь сердца, диабет, желчекаменная болезнь, отложения холестерина, ожирение. Отметим, что существует специальная биодобавка к пище для людей с сердечно-сосудистыми заболеваниями, в том числе с атеросклерозом и гиперхолестеринемией — Нолипид. В основе механизма работы Нолипида лежит действие поликозанола – природного соединения, добываемого из сахарного тростника. Нолипид не является лекарственным средством. Безопасность поликозанола доказана у людей с проблемами сердца и печени, у пожилых людей, а также у людей с другими факторами риска.
Мнение врача:
Врач-эндокринолог НРМУЗ «ЦРБ1» Р.А.Вершин
Причины гиперхолестеринемии
Причиной повышения уровня холестерина в крови, а, следовательно, причиной гиперхолестеринемии, может быть избыточное поступление холестерина с пищей и недостаточный его распад в организме. Также причины гиперхолестеринемии связаны с напряжением высшей нервной деятельности и изменением гормонального фона также можно отнести. В основном признаки гиперхолестеринемии не чувствуются пациентом явно, особенно на начальной стадии. Однако с течением времени и прогрессии этого заболевания, появляются симптомы гиперхолестеринемии, характерные для гипертонии или атеросклероза.
Лечение гиперхолестеринемии
Если Вам поставили диагноз гиперхолестеринемия — лечение или его основная немедикаментозная составляющая — это диета.
Цели такой диеты в снижении поступления холестерина и насыщенных жирных кислот, увеличение поступления ненасыщенных жирных кислот, клетчатки, легко усвояемых углеводов с пищей.
Изначально лечение гиперхолестеринемии подразумевает уменьшение потребления продуктов, богатых насыщенными жирными кислотами. Мясные продукты следует употреблять вареными, молочные продукты — только обезжиренными. Следует заменить сливочное масло, сметану и жирные сыры на мягкий маргарин и растительные масла.
Следует помнить, что ограничение потребления насыщенных жирных кислот в два раза активнее снижает концентрацию холестерина в крови, чем увеличение потребления полиненасыщенных жирных кислот.
Необходимо уменьшить потребление яичных желтков, печени, почек, мозгов, жира, жирного мяса, богатых холестерином.
Основную часть пищи должны составлять фрукты и овощи, содержащие сложные углеводы и клетчатку. Мясные блюда лучше заменить рыбными.
Профилактика гиперхолестеринемии
Отказ от курения или хотя бы уменьшение их употребления — важный шаг для профилактики гиперхолестеринемии и нормализации уровня холестерина в крови. По Прекращение курения приводит к уменьшению частоты развития ишемической болезни сердца в несколько раз. Лучшая профилактика гиперхолестеринемии в полном отказе от курения, как <активного>, так и <пассивного>.
Влияние таких факторов, как низкая физическая активность и эмоциональный стресс, достоверно не доказано. Однако умеренная физическая активность и спокойствие духа для профилактики гиперхолестеринемии еще никому не принесли вреда.
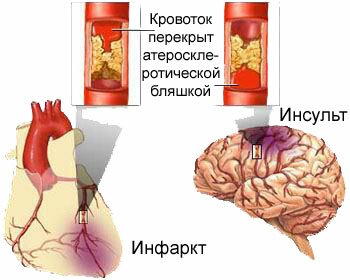
Гиперхолестеринемия считается признанным фактором риска атеросклероза и ишемической болезни сердца. Существует тесная связь между средней концентрацией холестерина в плазме крови населения различных стран и смертностью от коронарной недостаточности.
Уровень холестерина – цель лечения гиперхолестеринемии
Гиперхолестеринемия является им из основных факторов риска развития атеросклероза и его осложнений. Этот риск повышается пропорционально к повышению холестерина ЛПНП. Для определения характера и интенсивности липид-снижающей терапии основное значение имеет определение уровня холестерина, к которому при лечении необходимо снизить показатель конкретного пациента.
Целевой уровень холестерина в первую очередь связан с прогнозом заболевания, т.е. с риском развития сердечных заболеваний. С этой целью для каждого больного по специальной методике рассчитывается соответствующая категория коронарного риска и целевой уровень холестерина ЛПНП с четом других факторов риска.
Распространенность гиперхолестеринемии в различных странах: в Японии – 7%, Италии – 13%, Греции – 14%, Нидерландах – 32%, США – 39%, Финляндии – 56%, Украине – 25%.
Семейная гиперхолестеринемия
Семейная гиперхолестеринемия является аутосомно-доминантным заболеванием, вызванным дефектом гена, который кодирует структуру и функцию рецептора к апопротеидам В/Е. У больных с гетерозиготной формой семейной гиперхолестеринемии (1 случай на 350-500 человек), функционирует половина В/Е рецепторов, в связи с чем уровень холестерина оказывается повышенным почти вдвое (до 9-12 ммоль/л). Гиперхолестеринемия возникает с момента рождения и сохраняется на протяжении всей жизни.
Признаком гетерозиготной формы семейной гиперхолестеринемии является ксантоматоз, т.е. отложение эфиров холестерина в сухожилиях (ахилловом, экстензорах кисти), что приводит к их утолщению. Может определяться и липидная дуга роговицы. Преждевременно развивается ишемическая болезнь сердца (у мужчин – в 40-50 лет, а у женщин – на 10 лет позже). Диетическую и медикаментозную терапию семейной гиперхолестеринемии следует начинать еще в раннем детском возрасте и проводить на протяжении всей жизни.
Гомозиготная форма семейной гиперхолестеринемии встречается крайне редко – с частотой 1 случай на миллион населения. Таких больных полностью отсутствуют рецепторы к апопротеидам В/Е, в связи с чем уровень холестерина может достигать 20-40 ммоль/л. Обычно ишемическая болезнь сердца развивается до 20 летнего возраста. Для пациентов с семейной гиперхолестеринемией характерно наличие не только ксантоматоза сухожилий, но и эруптивных ксантом на ягодицах, коленах, локтях, слизистой оболочки полости рта. Медикаментозная терапия неэффективна, применяют плазмаферез, плазмосорбцию, трансплантацию печени.
При гомозиготной форме наследственной гиперхолестеринемии, которая наблюдается крайне редко, мутантны оба гена, кодирующие рецепторы ЛНП. Вследствие отсутствия этих рецепторов на клеточных мембранах скорость удаления ЛНП (нерецепторными механизмами) из крови снижается на 60%, что в сочетании с гиперпродукцией ЛНП приводит к 6-8-кратному повышению их концентрации в крови (это повышение может быть обнаружено даже у 20-недельного плода). Выраженный коронарный атеросклероз развивается в возрасте до 20 лет, но описано возникновение острого инфаркта миокарда и у 18-месячного ребенка.
При гетерозиготной форме наследственной гиперхолестеринемии, при которой один из двух соответствующих генов функционирует нормально, на плазматической мембране имеется половинное количество ЛНП-рецепторов. В результате скорость удаления ЛНП из крови снижена только на 30%, что ведет к 2-3-кратному увеличению концентрации ЛНП. Выраженный атеросклероз проявляется между 4-й и 5-й декадами жизни, чаще к 45 годам. Частота гетерозиготной формы в нормальной популяции составляет примерно 1:200-500.
Hаннее развитие инфаркта миокарда у лиц с наследственной гиперхолестеринемией подтверждает значение повышения уровня ЛНП (и холестерина) как патогенетического фактора атеросклероза. Вместе с тем для наследственных гиперхолестеринемий не типично наличие ожирения и сахарного диабета.
Гиперхолестеринемия: главная причина атеросклероза и применение статинов в борьбе с холестерином
„Гиперхолестеринемия” означает повышение уровня холестерина (липопротеинов низкой плотности) в крови. В течение многих лет развивает данное заболевание развивается бессимптомно, поэтому иногда диагностируется слишком поздно, чтобы можно было простыми методами предотвратить серьезные последствия. В подобной ситуации пациентам назначается фармакологическое лечение, в основном статинами. Статины это одна из самых популярных и эффективных групп препаратов в борьбе с повышением уровня холестерина.
Содержание :
Гиперхолестеринемия: влияние на организм
Микрофотография из.
„Гиперхолестеринемия” характеризуется повышением холестерина низкой плотности (наиболее атерогенным, приводящим к атеросклерозу). Неправильная концентрация так называемого "плохого" холестерина превышает 3 ммоль/л (115 мг/дл). Слишком высокая концентрация ЛПНП встречается примерно у 60% взрослых россиян!
Гиперхолестеринемия является фактором риска сердечно-сосудистых заболеваний, так как доказана ее связь с возникновением патологических состояний, таких как: ишемическая болезнь сердца, инфаркт миокарда, инсульт и даже смерть. В основе этих заболеваний лежит атеросклероз сосудов, который скрыто развивается в течение многих лет, часто не давая каких-либо симптомов. В результате артерии сужаются и не могут обеспечивать доставку достаточного количества крови жизненно важным органам — мозг и сердце. Ишемическая болезнь сердца является основной причиной смерти в России. Инфаркт и инсульт часто возникают внезапно, совершенно неожиданно, при этом скорая медицинская помощь не успевает спасти человека. Поэтому так важна борьба с гиперхолестеринемией. которая сама по себе, как правило, не дает симптомов!
Борьба с повышенным уровнем холестерина всегда начинается с изменения диеты. Она должна быть с низким содержанием жиров, а жиры животного происхождения должны быть заменены растительными маслами. Еще одна рекомендация — это увеличение физической активности – движение помогает „сжигать” избыток холестерина. Такое поведение имеет первостепенное значение, и вы должны всегда его реализовать, однако, в некоторых случаях не является достаточным, чтобы снизить уровень холестерина .
Так, в ситуации, когда гиперхолестеринемия обусловлена генетически и распространена в семье, повышенный уровень холестерина в крови может сохраняться даже несмотря на драконовскую диету и интенсивные упражнения. Тогда следует обращаться к фармакологическому лечению. Существует несколько групп препаратов, снижающих уровень холестерина в крови, несмотря на это, одна из них пользуется особым успехом. Причиной является высокая эффективность и сравнительно небольшие побочные эффекты препаратов этой группы.
Статины в лечении гиперхолестеринемии
Действие статинов основывается на торможении одного из важнейших ферментов, участвующих в синтезе холестерина. Имейте в виду, что холестерин циркулирующий в крови происходит из двух источников — из потребленной пищи и произведенный в печени. После приема статинов производство в печени прекращается. Однако, клетки печени нуждаются в холестерине (хотя бы для создания компонентов желчи, которая помогает в пищеварении), поэтому начинают вылавливать его из крови. Гепатоциты на своей поверхности создают больше, чем обычно рецепторов для ЛПНП. которые представляют собой своего рода ловушку. Это приводит к снижению уровня холестерина в крови и является результатом терапии статинами. Стоит отметить, что активное производство холестерина происходит в ночное время, поэтому статины должны приниматься вечером, что повышает их эффективность.
Эффективность статинов в профилактике атеросклероза настолько велика, что некоторые медицинские центры описывают их как единственный метод лечения. Сегодня считается, что статины не только снижают уровень „плохого холестерина” и триглицеридов, но у некоторых людей вызывает также повышение уровня „хорошего” холестерина. Такие результаты свидетельствуют о том, что статины стоит принимать людям с ишемической болезнью сердца, которые не имеют гиперхолестеринемии.
Сегодня считается, что статины, кроме эффект снижения уровня холестерина. также имеют эффект защиты от остеопороза, тромбоза вен и деменции (сосудистой). Установлено также противовоспалительное действие и улучшение кровообращения. Исследования показывают, что прием статинов приносит пользу для здоровья не только для людей с повышенным холестерином, а также всем, страдающим ишемической болезнью сердца, гипертонией и на фоне сахарного диабета. а также, возможно, при сердечной недостаточности.
Препараты этой группы снижают риск осложнений сердечно-сосудистых заболеваний, таких как инфаркт и инсульт, которые угрожают жизни пациента. Стоит отметить высокую толерантность пациентов к статинам и редкие побочные эффекты. Все это делает изобретение статинов один из наибольших успехов в современной медицине.
Другие материалы по теме Кровь и сосуды:
Темы недели
 Хроническое переутомление может привести к стрессу, депрессиям, вялости и общему ослаблению организма.
Хроническое переутомление может привести к стрессу, депрессиям, вялости и общему ослаблению организма.
 С начала января в интернете все шире расходится инфографика от Business Management Degrees, на основе данных Forbes, BBC и The Guardian.
С начала января в интернете все шире расходится инфографика от Business Management Degrees, на основе данных Forbes, BBC и The Guardian.
 Специально для вас на международном Конгрессе "Питание и здоровье" 13-15 декабря лучшие диетологи России и зарубежья
Специально для вас на международном Конгрессе "Питание и здоровье" 13-15 декабря лучшие диетологи России и зарубежья