Варикоз MedPlus
Тромбофлебит бедра фото
 28 Дек 2014, 05:55 |
28 Дек 2014, 05:55 |  Author: admin
Author: admin
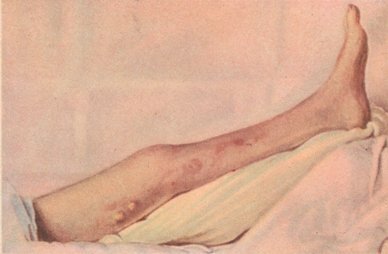
Поверхностными называются вены, которые располагаются в жировой клетчатке под кожей на глубине от 0.5 до 2-3 см. Остальные вены — те, что находятся среди мышечного массива, являются глубокими.
Тромбофлебит довольно частое осложнение при варикозной болезни вен. Хотя иногда, он бывает и во внешне не измененных венах. Заболевание представляет собой воспалительный процесс венозной стенки с присоединением тромбоза. Что первично — воспаление или тромбоз — в каждой конкретной ситуации свое, но обязательно один из этих процессов приводит рано или поздно к другому. Тромб это кровяной сгусток, который может вести себя в просвете вены по-разному. Он может, раз возникнув в одном месте, там и остаться, а может увеличиваться как вверх, так и вниз по вене. При неплотном соприкосновении с венозной стенкой может фрагментироваться и уйти с током крови в вышележащие вены.
В очень редких случаях, воспалительный процесс локализуется только в венозной стенке. Тромбоза не происходит, и тогда заболевание носит доброкачественный характер. Диагностика таких случаев возможна только при выполнении дуплексного сканирования. В моей практике был пока только один доказанный случай флебита без тромбоза, когда при всех обычных клинических признаках тромбофлебита, он носил нетромботический характер.
Что же приводит к возникновению тромбофлебита. В основном это конечно существующий застой крови на фоне варикозного изменения венозной стенки. Кровь в таких венах, кроме того, теряет ламинарный характер течения. Возникающие завихрения способствуют образованию кровяных сгустков. К этому ведут также ушибы вен при травмах нижних конечностей, вирусные инфекции, сгущение крови, гиподинамия. Бывают и наследственно обусловленные причины в виде генетических дефектов. Такие состояния называются тромбофилиями.
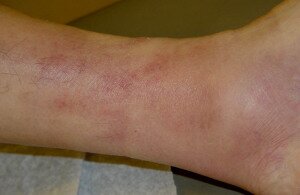
Обычно флебит поверхностных вен несложно заподозрить. По ходу ранее расширенной вены появляется краснота, локальная отечность, пальпаторно определяется уплотнение, вены перестают спадаться при надавливании. Однако в некоторых случаях лишь болезненность в проекции вен позволяет опытному флебологу, хирургу поставить диагноз. Происходит это из-за того, что воспалительный процесс может себя ярко проявлять с вовлечением рядом расположенных тканей, тогда он носит название перифлебита. Клиническая картина тогда не вызывает сомнения. Та самая краснота, по медицински называемая гиперемией, и есть признак перифлебита. В других случаях воспалительный процесс минимален, основным проявлением тромбофлебита тогда является тромбоз вены. Вена пальпируется в виде мало или безболезненного шнура, красноты по ходу вены нет. Трудности для диагностики в таких случаях представляет флебит вен, глубоко залегающих в подкожной клетчатке, например в верхней трети бедра. В этом и заключается коварство тромбофлебита, поэтому всегда к ним надо относиться. Общая температура повышается до субфебрильных цифр редко.
Чем же опасно существование тромба в венах? Прежде всего, распространением процесса на глубокие вены и развитие тромботического процесса в них.
Для флеболога имеет значение — сроки развития болезни, динамика роста внешних признаков тромбоза, его локализация. Распространенность тромбоза не всегда говорит о возможности развития грозных осложнений. Редко, но бывает, когда участок воспаленной вены, располагается вроде бы в неопасном месте, но каким то образом присоединяется флебит глубоких вен. В силу индивидуальных особенностей анатомии и системы свертывания крови, которые трудно учесть, процесс воспаления может быть плохо контролируемым.
Если воспаление вены локализуется на голени, то возможно лечение без операции, и даже амбулаторно, хотя и в этом случае не стоит заниматься самолечением. Ибо есть на голени опасные места, откуда может произойти переход флебита внутрь. Основа лечения этой болезни — использование эластичных бинтов, которые накладываются выше верхней границы тромба на 10-15 см. Из лекарств используются противовоспалительные, флеботоники, местное применение гепаринсодержащих мазей и гелей. Хороший обезболивающий эффект дают блокады воспаленных вен раствором на основе гепарина и гидрокортизона.
Если в ходе амбулаторного лечения пациент чувствует, что воспаление перешло на бедро, то необходимо внеплановое обращение к лечащему врачу. Обычно при этом возникает необходимость госпитализации. Скорость распространения тромбоза по вене иногда достигает 15-20 см в сутки.
В случае тромбоза вен на бедре (распространение с голени, либо первичная локализация здесь) и расположении в проекции основной венозной магистрали — показана операция. Чаще всего она заключается в перевязке вены у места впадения ее в глубокую систему для предотвращения миграции тромба. Измененные вены с тромбами остаются. Реже эта операция сочетается с удалением основных варикозных вен, как тромбированных так и не воспаленных.
В случаях флебита без тромбоза, лечение не зависит от уровня флебита, и носит обычный противовоспалительный характер в сочетании с компрессией. Контрольные узи обследования вен для исключения развития тромбоза обязательны. К сожалению пока нет статистических данных о лечении таких флебитов, и о том, как часто происходит присоединение тромбоза.
В некоторых случаях требуется ультразвуковая диагностика распространенности процесса воспаления. Неоднократно встречал больных, у которых по данным узи обследования, тромб располагался гораздо выше пальпируемой границы. Переход тромбоза может быть и с перфорантных вен практически на любом уровне в глубокую систему. Тщательная узи диагностика и разметка поможет оперативному лечению, которое будет заключаться в перевязке пораженной перфорантной вены.
При любом виде лечения — если воспаленные вены остаются на своих местах, происходит ряд последовательных процессов, в результате которых тромб либо «рассасывается», что бывает чаще, либо происходит так называемый фиброз, то есть полное закрытие венозного просвета. Последний вариант более предпочтительный, но бывает гораздо реже.
Эти процессы растянуты во времени, и длятся до 6-10 месяцев. Цвет кожных покровов над венами из красного постепенно переходит в синюшный, затем коричневый, и медленно бледнеет.
После перенесенного тромбофлебита полагается оперативным путем удалить варикозные вены, но не ранее чем через 5-6 месяцев. Все это время есть необходимость в применении компрессионного метода лечения.
В заключении хотелось бы изложить свои мысли о современной тактике и теории развития поверхностного тромбофлебита: Существует несколько вариантов течения поверхностного тромбофлебита на нижних конечностях, оговорюсь сразу, на фоне варикоза. Если рассмотреть вполне типичный флебит, например на уровне коленного сустава в расширенных и варикозных венах, то развитие может быть следующим.
Во первых: «замораживание» воспаления и тромбоза на одном уровне. Этому будет способствовать локализация верхней границы тромбоза на уровне клапана, который тромбом «закрылся», и дает расти верхней границе тромба, с обязательным наличием чуть выше клапана работоспособной вены, ток крови по которой не дает застаиваться крови в этом месте. Также важно, что бы рефлюкс крови над тромбом был непродолжительным, либо его вообще бы не было. Несомненно, что существование тромбофилии конечно будет способствовать росту тромбоза вверх.
Во вторых: Рост тромбоза вверх. Самая худшая ситуация, требующая оперативного лечения.
В третьих: рост тромбоза вниз, или по горизонтали. Это ухудшает положение пациента, из за появления дополнительного очага болей, однако все же не представляет проблемы, несколько удлиняя сроки реабилитации после случившегося тромбоза, и вовлекая впоследствии в варикозный процесс новые сегменты вен.
Второй и третий варианты могут сочетаться.
Исходя из собственного опыта, могу сказать,что уже на первом приеме, как правило, можно предположить,что будет с тромбозом дальше у данного пациента. Больной приходит на прием с тромбофлебитом поверхностных вен обычно на 4-7 сутки, и уже можно предугадать, что его ждет. И клиническая ситуация обычно представляется при осмотре и кратком сборе анамнеза заболевания. Если, например на уровне нижней трети бедра есть сильно выделяющийся воспаленный узел с явлениями перифлебита, с отсутствием болезненности выше по ходу большой подкожной вены, и пациент говорит, что боли стали спадать в этом узле, то нужно думать о локализованном процессе. И, как правило, без операции такой процесс можно вылечить. Единственное, что следует делать — это контрольные узи этой воспаленной вены, для контроля уровня тромбоза. Переход тромбоза выше уровня клапана ведет к операции. И наступает случай 2. Что же предопределяет характер агрессивности тромбоза. Этому вероятно есть несколько причин. Флебологами замечено, что клиническая картина любого тромбофлебита отличается. Что бы не говорили нам учителя, в любом поверхностном, а возможно и глубоком тромбофлебите есть преобладание либо воспалительного компонента, либо тромботического. Может есть особенность строения венозной стенки, в частности эндотелия, либо есть отличия в компонентах тромботических масс, или жидкой крови, до образования тромба, но тем не менее, одни тромбы растут, другие «впаиваются» в венозную стенку и останавливаются. Небольшие, но вполне зримые проявления преимущества тромбоза — воспаление несильное, как с позиции реактивного ответа на боль пациента, так и при пальпаторном исследовании доктора. По сути красноты или синюшности, как признаков воспаления может вообще не быть, особенно у тучных больных, и в руках у доктора есть лишь несколько болезненный и протяженный, без четкого окончания вверху, тяж (шнур) в подкожной клетчатки больной ноги. Такой процесс более опасен развитием продолженного тромбоза вверх. В просвете вены в таком случае совсем мягкие тромботические массы, слабо прикрепленные к венозной стенке, с наличием различных течений крови вокруг из за венозных коллатералей. Венозный просвет, как правило, не перекрыт полностью.
В другом случае, клиника ярка, и выглядит так, как описана в учебниках. Есть четко очерченная граница красноватой кожи над воспаленной веной, резкая болезненность, и хорошая плотность тканей над веной. Воспаление проникает из вены в перивенозное пространство. Тромб хорошо «закупорен» внутри вены. Воспалительная картина на разрезе выглядит для врача как бы «законченной» и вполне понятной. Такой тромб «не любит» уходить далеко и высоко. С оперативным лечение можно подождать.
Однако современная российская флебология не разделяет таких характеристик тромбоза подкожных магистральных вен, предполагая в обеих случаях высоких тромбозов оперативное лечение — для профилактики тромбоэмболии легочной артерии. Возможно, времена могут измениться в этом подходе. Для этого нужно всего ничего: провести исследования прогнозирования продолженных поверхностных тромбозов с точки зрения узи и гистологической картины; получить знания о таких характеристиках тромба как плотность, скорость роста, «прилипания» к венозной стенке и провести их интегральную обработку.
А пока пациент, в общем то сам выбирает, как ему получать лечение: с операцией или без нее. И не скрою, многие из тех, кто выбрал консервативное лечение, уходят от нас на своих ногах и не жалеют о своем отказе.
1. о профилактике варикозного расширения вен
2. компрессионное лечение при заболеваниях вен
3. лекарственное лечение хронической венозной недостаточности
4. чем опасны тромбы в венах?
5. склеротерапия, микросклеротерапия, лазерная терапия варикозных вен
6. хирургическое лечение варикозных вен
7. варикозные вены и беременность
8. варикозная болезнь и трофические язвы
9. хроническая венозная недостаточность
10. флебология сегодня
11. мифы и флебология
12. методы диагностики в флебологии
13. тромбофлебит поверхностных вен
14. тромбофлебит глубоких вен
15. как влияют на вены длительные поездки
16. физкультура при хронической венозной недостаточности
17. расширение вен таза у женщин
18. как работают наши вены
19. амбулаторная флебология
20. нарушения свертываемости крови во флебологии
21. тромбоз подключичной и других вен
22. пороки развития вен
23. как и почему развивается варикоз
24. мой флебологический прием
25. санаторно-курортное лечение при заболеваниях вен
26. почему и как нужно лечить варикоз?
27. лазеры и флебология
28. физиотерапия и флебология
29. переменная компрессия во флебологии и лимфологии
30. возможности дуплексного сканирования во флебологии
31. амбулаторное лечение тромбозов глубоких вен
32. реклама и терапевтическое лечение во флебологии
Генерализованная послеродовая инфекция: общий перитонит; септицемия; септикопиемия; пиемия; послеродовые тромбофлебиты
Общий перитонит
К генерализованным послеродовым инфекционным заболеваниям, распространяющимся по лимфатическим путям (и каналикулярно), относится диффузный, или общий, перитонит (peritonitis diffusa) — генерализованная инфекция с преимущественным поражением брюшины. Различают перитониты первичные и вторичные. При первых сразу поражается вся или большая часть брюшины; вторые образуются из пельвеоперитонита после разрыва в родах инфицированной матки, гнойников трубы или яичника, после кесарского сечения и т. п. Акушерские перитониты как первичные, так и вторичные в значительной части септические; этим объясняется их плохой прогноз. По Л. И. Бубличенко, почти у 50%, а по С. Б. Рафалькесу — у 37,9% погибших от сепсиса родильниц находили явления перитонита.
Возбудитель заболевания чаще всего стрептококк, значительно реже — кишечная палочка, пневмококк и др. Брюшина при перитонитах тусклая, гиперемированная, шероховатая, выпот в начале заболевания серофибринозный, позднее — фибринозно-гнойный или гнойно-геморрагический. На кишечных петлях рано появляются фибринозные пленки. Количество выпота различно.
Начало заболевания зависит от формы перитонита. Первичный перитонит начинается вскоре после родов, иногда даже на второй день; вторичные септические перитониты развиваются поздно, являясь конечной стадией септикопиемии. Клиническая картина не столь характерна, как при хирургических перитонитах. Боли, напряжение брюшной стенки, метеоризм и другие признаки «острого живота» затушеваны или отсутствуют вовсе. Обильная и частая рвота бывает почти всегда. Температура — различная; иногда низкая; пульс учащен до 160 ударов в минуту, не соответствует температуре. Выпот может быть определен перкуссией в отлогих частях живота. Картина крови меняется значительно: гиперлейкоцитоз, большой сдвиг лейкоцитарной формулы влево до миелоцитов включительно, отсутствие эозинофилов, лимфопения, моноцитопения. Быстро нарастает анемия. РОЭ ускорена до 70—80 мм в 1 час. При шестимоментном методе определения РОЭ ускорение почти целиком падает на первые 15 мин.
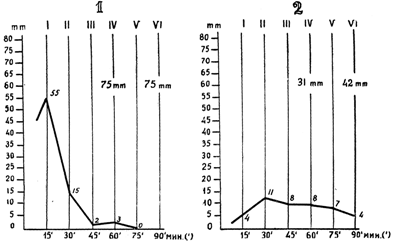
Рисунок: РОЭ по шестимоментному методу при перитонитах (1) и параметритах (2).
Посев крови положителен только при гематогенных и лимфогенных перитонитах. Прогноз хуже, чем при хирургических перитонитах, даже при своевременной лапаротомии. Нарастают падение сердечной деятельности, потеря жидкости и тепла, парез кишечника и резкая интоксикация. Летальный исход наступает на 3—7-е сутки. При вторичных перитонитах, если лапаротомия произведена срочно, прогноз лучше.
К генерализованным инфекционным заболеваниям, распространяющимся по кровеносным путям, относят: септицемию, септикопиемию, тромбофлебиты.
Септицемия
Септицемия — острый (молниеносный) сепсис, характерна тем, что при большой бактериемии больные погибают раньше, чем образуются метастазы. Возбудителем бывает высоковирулентный стрептококк, гораздо реже стафилококк или кишечная палочка. Септицемия чаще развивается после внебольничных абортов, реже после родов, иногда после ручного отделения плаценты, проведенного без надлежащей антисептики. Инфекция, не вызывая реактивного воспаления в местах внедрения, быстро ведет к тяжелым токсическим явлениям с падением сердечной деятельности (поражение миокарда), развитием гемолиза и нарушением целости капилляров, вследствие чего на коже появляются кровоизлияния, скарлатиноподобные или кореподобные сыпи. Последние появляются обычно на конечностях, на шее, груди, спине. Нередко, кроме кровоизлияний на коже, отмечаются гнойничковые сыпи, пустулы, экземы, пемфигус и другие тяжелые заболевания — флегмона брюшной стенки), панофтальмит, паротит и т. д. Цвет кожи больных становится землисто-желтым. При кровоизлияниях в слизистую мочевых путей наступает гематурия, нередко — септический нефрит. Часты явления энтерита. Селезенка увеличенная, мягкая.
Клиническая картина септицемии характерна. Заболевание начинается сразу ознобом и повышением температуры до 40—41°. Пульс частый, аритмичный, 120—160 в минуту. В последующие дни температура держится на высоких цифрах без колебаний, продолжаются ознобы. Состояние больной быстро ухудшается, появляется головная боль, бред. Язык сух и обложен, живот вздут, наблюдаются запоры, чередующиеся с поносами.
Тесты на реактивность (скипидарная проба, проба с трипановой синью и др.) указывают на прогрессирующее угнетение защитных сил организма. РОЭ достигает 70—80 мм в 1 час, быстро нарастает анемия» лейкоцитоз умеренно повышен (15 000—18 000). В лейкоцитарной формуле значительный сдвиг влево до миелоцитов включительно, лимфопения, моноцитопения; эозинофилы исчезают. В моче — белок, цилиндры. Для колибациллярной септицемии, помимо потрясающих ознобов, характерны поносы со зловонными испражнениями (Л. И. Бубличенко). В крови постоянно находят бактерии в нарастающем числе. Длительность заболевания, по нашим данным,— от нескольких дней до 10—12 дней, по данным клиники, руководимой С. В. Сазоновым — до 15—20 дней. Смертность значительна. С введением в терапию пенициллина и гемотрансфузий смертность уменьшилась.
При дифференциальной диагностике надо иметь в виду брюшной тиф, милиарный туберкулез, скарлатину.
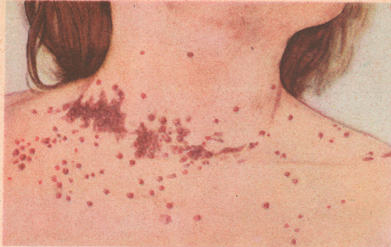
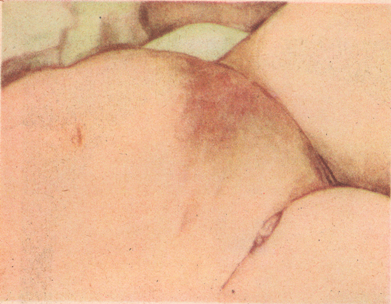
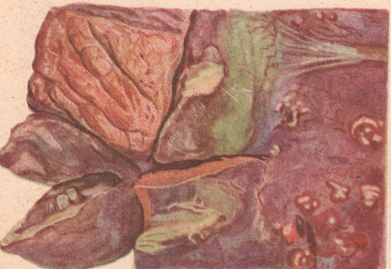
Рисунок: 1 – пурпура во время послеродового септического заболевания (септицемия); 2 – флегмона брюшной стенки при пуэрперальной септицемии; 3 – метастические абсцессы в легком при септикопиемии.
Рисунок: Септические заболевания после родов (Филипп): 1 – септический пуэрперальный панофтальмит; 2 – газовая инфекция в пуэрперии. Медно-красный цвет кожи; 3 – тромбоз ветвей вены матки.
Септикопиемия
Септикопиемия — сепсис, протекающий длительнее, чем септицемия, встречается чаще последней. Для септикопиемии характерны нагноившиеся тромбофлебиты с образованием метастазов. Бактериемия непостоянна: бактерии определяются в крови периодически при подъеме температуры и быстро исчезают благодаря бактерицидным свойствам крови, фагоцитозу и образованию тромбов; последние часто преграждают выход микробам из гнойного фокуса (Л. И. Бубличенко). Поступающие в кровоток микробы и токсины способствуют образованию метастазов (В. Я. Илькевич, С. Б. Рафалькес); они чаще всего образуются в легких, сердечно-сосудистой системе, почках, подкожной клетчатке и осложняют заболевание. Возбудителями являются стрептококк, особенно гемолитический, стафилококк, гораздо реже — пневмококк, кишечная палочка. Патологические изменения выражены яснее, чем при септицемии. Так, значительные изменения находят в легких; в мелкие капилляры их попадают микробы и мелкие тромбы из инфицированной матки, вследствие чего в легких образуются многочисленные мелкие абсцессы. Инфаркты в легких являются результатом попадания в конечные ветви легочной артерии крупных эмболов; при этом в полости плевры образуется выпот, нередко гнойный. Мелкие абсцессы могут сливаться между собой или прорываться в бронхи, в полость плевры. Подобные мелкие абсцессы встречаются и в почках; паренхиматозные же изменения в них вызываются токсинами. В сердце может наблюдаться острый эндокардит; он встречается у 5 больных септикопиемией; поражаются клапаны, преимущественно левого сердца. Селезенка припухает, увеличивается и становится дряблой. Нередко поражаются суставы — коленные, плечевые — с выпотом или без него, иногда наблюдается симфизит, коксит, сакроилиит. Часты подкожные и межмышечные метастатические абсцессы; нередки метастазы в лимфатических железах. Встречаются также метастатические паротиты и очень опасные панофтальмиты. И те и другие являются признаками тяжелейшей инфекции.
Клиническая картина септикопиемии разнообразна. Кривая температуры часто сходна с температурой при метроэндометрите, реже она напоминает кривую при септицемии. Но уже с первых дней болезни значительно повышается температура, сопровождающаяся ознобами. Кривая температуры атипична, со значительными колебаниями. Ознобы часты, пульс доходит до 140 ударов в минуту, слабого наполнения; после озноба и падения температуры пульс становится полнее. Общее состояние родильницы вскоре становится тяжелым; она жалуется на боли в мышцах, бессонницу, кашель, отсутствие аппетита. Нередко бывают поносы. Язык сухой, в трещинах; кожа землистого цвета, сухая, иногда (при поражении печени) желтушной окраски.
Тяжелое состояние (как при септицемии) длится 1—2 недели, затем может улучшиться на 1—2 дня, чтобы затем снова ухудшиться в связи с появлением нового метастатического очага. Такое волнообразное течение септикопиемии встречается довольно часто.
Различают тяжкую форму септикопиемии с множеством метастазов, кончающуюся почти всегда летально, затяжную — с небольшим количеством метастазов и форму с метастазами только в легких (около 50% всех септикопиемий). Явления в легких напоминают мелкоочаговую, реже долевую пневмонию: боли в боку, кашель с вязкой мокротой, окрашенной при инфарктах кровью, притупление перкуторного тона, аускультативно — мелкопузырчатые хрипы.
Типична для метастатической пневмонии локализация процесса справа и сзади в нижней доле легкого, затем поражается и левая сторона (вначале — сзади снизу). Пневмония распространяется обычно кверху; течение ее — длительное. В случае выздоровления мелкие гнойнички и инфаркты инкапсулируются. При слиянии крупных гнойных очагов может образоваться гангрена легких, диагноз которой уточняется рентгеноскопией. Абсцессы нередко прорываются в плевру с образованием эмпиемы. Легочные явления при септикопиемии настолько значительны, сложны и изменчивы, что требуют особо серьезного внимания.
Распознавание септикопиемии иногда бывает трудным; это заболевание имеет сходные черты с малярией, тифом, острым суставным ревматизмом, пиелитом. Положительный результат посева крови часто определяет диагноз. Клинический анализ крови дает те же изменения, что и при септицемии. Диагностическое значение имеют петехии на белочной оболочке глаз. При исследовании через влагалище иногда обнаруживаются инфильтраты в области тазовых вен.
Длительность заболевания, по Л. И. Бубличенко, от 3 недель до 2 месяцев, по С. Б. Рафалькесу — 50—90 дней. Случаи, осложнившиеся панофтальмитом или паротитом, дают плохой прогноз. Смертность при септикопиемии, несмотря на введение в практику пенициллинотерапии, все еще высока, но приблизительно на 20—25% ниже, чем до применения антибиотиков.
Пиемия
Многие авторы (В. Я. Илькевич, С. Б. Рафалькес) не выделяют пиемию в особую группу заболеваний, а относят ее к одной из форм септикопиемии. Л. И. Бубличенко относит к пиемии «длительные общие септические заболевания, характеризующиеся потрясающими ознобами с промежутками нормальной температуры».
Пиемия — это тромбоз вен плацентарной площадки и крупных вен таза с последующим размягчением и нагноением тромбов. По Яновскому и Бубличенко, стенка вены при этом представляет собою различные степени воспаления с отеком и инфильтрацией лейкоцитами, среди которых находятся микробы. В просвете вены имеется подвергшийся гнойному распаду тромб в виде красновато-желтой или сероватой массы консистенции сливок, также содержащий микробы. Нередки перифлебиты и собственно гнойнички в просвете вены. Гной попадает в кровяное русло и вызывает озноб. Пока организм сохраняет свои защитные силы, в частности бактерицидные свойства крови, бактерии, попавшие в кровь из нагноившегося тромба, скоро погибают, а гнойное содержимое ассимилируется. С истощением защитных сил микробы полностью не уничтожаются, и образуются метастазы, чаще всего — подкожные и межмышечные абсцессы. Таким образом, пиемия переходит в септикопиемию.
Пиемия вызывается стафило- и стрептококками (чаще первыми), реже кишечной палочкой, гонококками. Благоприятствуют развитию пиемии субинволюция матки, остатки плаценты, сгустки крови в полости матки.
Клиническое течение пиемии характеризуется повторными потрясающими ознобами на 2—3-й неделе после родов; до этого времени обычно имеются явления резорбционной лихорадки или метроэндометрита. Ознобы продолжаются 15—30 минут и больше, бывают 1—2 раза в день, сопровождаются похолоданием конечностей, учащением пульса и непроизвольными движениями. Температура повышается до 40—42°, снижаясь через несколько часов до нормы и сопровождаясь при этом обильным потом и улучшением самочувствия. Под влиянием частых ознобов больные слабеют, пульс учащается и падает, кожа приобретает восковидный оттенок, язык сух, исчезает аппетит, иногда появляются поносы и белок в моче. Посев крови при пиемии дает обычно отрицательный результат, но при клиническом анализе крови определяют почти такие же сдвиги, как при септикопиемии и септицемии: высокий лейкоцитоз, незначительную лимфопению, нередко эозинофилы. При исследовании через влагалище часто в широких связках или вблизи тазовой стенки выявляют инфильтраты, иногда извитые тромбированные вены. Тромбоз может распространиться и на вену бедра. Подкожные и межмышечные гнойники чаще всего образуются на крестце, икроножных мышцах, ягодицах.
Диагноз заболевания можно поставить только после 4—5 ознобов. Чтобы отличить септикопиемию от пиемии, Л. И. Бубличенко указывает на такие симптомы пиемии: позднее начало, тяжелое самочувствие только после ознобов, отрицательный результат посевов крови. Пиемию следует отличать от лохиометры, пиелита, малярии.
Заболевание длится несколько недель и даже месяцев. Смертность от пиемии значительно меньше, чем от септикопиемии. После тяжелой пиемии остаются дегенерация сердечной мышцы, частичный амилоид почек, печени и другие осложнения.
Анаэробный сепсис. Клиника анаэробных септических заболеваний после родов разработана недостаточно. Лучше изучен острый анаэробный сепсис после аборта. Различают генерализованную и локализованную формы анаэробного сепсиса. По С. Г. Юрьевскому, возбудителем наиболее тяжких форм является ассоциация b. perfringens и анаэробного стрептококка. Прогноз — плохой.
Послеродовые тромбофлебиты.
Послеродовые тромбофлебиты делят на две группы: тромбофлебиты поверхностные и глубокие. Тромбофлебиты глубокие разделяют на: тромбофлебиты матки (метротромбофлебиты), таза и бедра.
По Л. И. Бубличенко, послеродовые тромбофлебиты чаще всего инфекционного происхождения; пуэрперальные тромбы происходят из инфицированных тромбов плацентарной площадки. Частота тромбофлебитов составляет около 0,15% к общему числу родов.
Поверхностные тромбофлебиты в послеродовом периоде встречаются нечасто и обычно связаны с расширением вен бедра, голени и старыми расширениями вен и язвами голени и стопы. Воспаленная вена прощупывается в виде болезненного шнура, кожа над ней гиперемирована, регионарные железы увеличены, нога отечна. Имеется сходство с лимфангоитом. Температура субфебрильная, РОЭ ускорена (40—50 мм в 1 час), небольшой лейкоцитоз. Общее состояние удовлетворительное.
Метротромбофлебит протекает с явлениями субинволюции матки, причем процессы тромбирования вен плацентарной площадки чрезвычайно ярко выражены. Матка велика и болезненна, канал шейки матки закрывается позднее, чем в норме, и на 2-й неделе после родов внутривенный зев еще приоткрыт, выделения кровянистые; с 3-й недели при отрыве тромбов возможно сильное кровотечение. Распознавание такого метротромбофлебита затруднено, так как он сходен с метроэндометритом. Характерна только наклонность пульса к учащению. Если тромбы гнойно размягчаются, то клиническая картина резко ухудшается и напоминает септикопиемию: вновь поднимается температура, сопровождающаяся большими колебаниями и ознобами. Заболевание может внезапно оборваться тогда, когда находящиеся в тромбах микробы погибнут.
Тромбофлебиты таза также могут организоваться или подвергаться гнойному размягчению.
При нераспадающихся тромбах наблюдается субфебрильная температура с учащением пульса, иногда боли у ребра матки и рвота вследствие раздражения прилегающей брюшины. Затромбированные вены прощупываются вначале в виде извитых шнуров, позднее (вследствие образования отека) — в виде чувствительных инфильтратов; температура субфебрильная. При тромбозе маточных и семенных вен (plexus uterinus. pl. spermaticus) опухоль часто принимают за послеродовый аднексит. Тромбы вен таза часто переходят на бедренную вену, вызывая в течение 1—2 дней новый подъем температуры.
При распадающихся тромбофлебитах таза диагноз может быть поставлен по несоответствию между высокой температурой (39—40°) и небольшим мягковатым инфильтратом у ребра матки или стенок таза. Пульс учащен значительнее, чем при параметрите, с которым следует дифференцировать тромбофлебит. Гнойный распад тромбов тазовых вен особенно в области plexus spermaticus, часто ведет к пиемии. Имеется опасность развития эмболии легочной артерии. При тромбофлебитах таза может наблюдаться отек в крестцовой области вследствие пропотевания жидкой части крови в результате затрудненного кровообращения. А. Д. Дремлюг нашел при тромбофлебитах таза стойкую инъекцию сосудов мочевого пузыря.
Тромбофлебит бедра прежде описывали как phlegmasia alba dolens — белая болезненная опухоль (бедра).
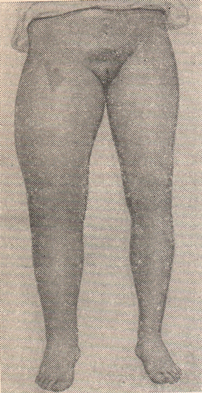
Рисунок: Phlegmasia alba dolens.
Тромбофлебиты бедра наступают вслед за тромбозом вен таза. Первые симптомы этого заболевания — боли при ощупывании в бедре от пупартовой связки до скарповского треугольника. Довольно рано появляется также отечность паховой области, которая опускается книзу по мере распространения тромбоза на бедренную вену. Застой и отек при тромбофлебитах вызываются не только механическими причинами, но, главным образом, нарушением функции центральной нервной системы, в результате чего изменяется тонус вегетативной нервной системы. Вследствие этого происходит спазм вен, цианоз, повышение температуры и влажности кожи и замедленное всасывание, а также расстройства со стороны мочевого пузыря и кишечника (учащенное мочеиспускание, метеоризм и др.). Вследствие проницаемости стенок капилляров происходит транссудация, вызывающая отек конечности; последняя увеличивается в объеме. Кожа становится гладкой, блестящей, бледной. Поверхностные вены расширяются, особенно в паховой складке. Температура кожи на больной ноге выше, чем на здоровой на 1—2°. Чаще поражается левое бедро.
Из общих явлений при тромбофлебите бедра отмечается повышение температуры до 38—39°, которая при нераспадающемся тромбе имеет постоянный характер, а при распадающемся — дает значительные колебания и ознобы. Нередко тромбофлебиты бедра протекают при субфебрильной температуре. Последняя иногда бывает предвестником развития тромбофлебита.
Большое значение имеет ступенеобразное нарастание пульса (на 4, 8, 12 ударов в день) при одной и той же температуре. Более постоянный симптом данного заболевания — рефлекторное стойкое учащение пульса до 100—120 ударов в 1 минуту. Картина крови при нераспадающихся тромбофлебитах существенно не изменяется: небольшой лейкоцитоз и незначительный сдвиг лейкоцитарной формулы влево.
Тромбы вен бедра образуются обычно между 7-м и 15-м днем после родов, т. е. позднее, чем тромбы поверхностные и вен таза. Тромбоз вен бедра — длительное заболевание, продолжающееся в среднем 6—8 недель, из которых лихорадочный период продолжается 2—4 недели.
Симптомы тромбофлебита исчезают медленно. Изредка припухлость ноги остается надолго и может перейти в слоновость.
При гнойном размягчении тромбов может возникнуть опасность эмболии легких; температура при этом становится такой, как при пиемии. Такие тромбофлебиты являются нередко вторичными, указывающими на проявление септикопемии (наступают чаще после выкидыша).
Осложнениями при всех видах послеродовых тромбофлебитов могут быть инфаркт и эмболия легких. До 80% эмболий легочной артерии происходит из вен таза. Отсутствие клапанов в последних облегчает эмболу переход из сосудов с узкими просветами в сосуды более широкого калибра. Вследствие ширины отверстий и полостей правого сердца эмбол там не задерживается и, пройдя сердце, попадает в легочную артерию или ее ветви, т. е. в малый круг кровообращения. Эмболия наступает чаще всего на 4—5-й день после родов. У многорожавших эмболия встречается в пять раз чаще, чем у первородящих. Частота послеродовых эмболий легочной артерии, по А. И. Петченко и Н. Н. Письменному, 0,01%.
Эмболия легочной артерии по клинической картине и исходу делится на три группы: 1) с немедленным смертельным исходом, 2) с летальным исходом в течение первого дня и 3) эмболия, ведущая к инфарктам и плевропневмоническим процессам. В последнем случае отмечается кровавая мокрота при небольшом повышении температуры. Многие случаи пневмоний и плевритов в послеродовом периоде следует отнести за счет эмболических процессов в легких.
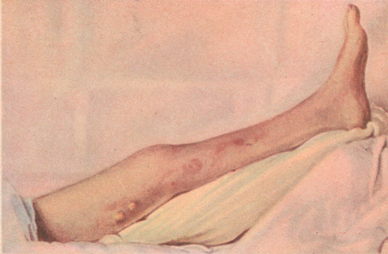

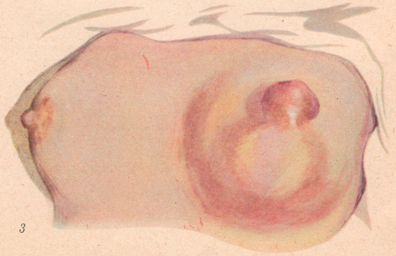
Рисунок: 1 – тромб расширенных вен; 2 – тромбофлебит бедра; 3 – гнойный мастит с ареолярной флегмоной.
Профилактика и терапия генерализованных послеродовых заболеваний
Профилактика генерализованных послеродовых септических заболеваний — это, прежде всего общие меры профилактики послеродовых заболеваний; профилактика тромбофлебитов — главным образом, соблюдение асептики и антисептики в родах. Следует всемерно ограничивать кровопотери в родах и пополнять их гемотрансфузиями. Важно раннее лечение эндометритов, резорбционной лихорадки и субинволюции матки. При септических заболеваниях необходимо регулировать работу кишечника и следить за сердечной деятельностью. Назначение средств, понижающих свертываемость крови, требует осторожности. Правильнее назначать с профилактической целью сульфаниламидные препараты или антибиотики. Назначение больших доз пенициллина (75—100 тыс. ЕД через 3 часа) является также профилактикой эндокардита (П. Л. Сухинин) .
Терапия. Лечение акушерских перитонитов должно преследовать следующие цели: поддержать сердечную деятельность, задержать потерю организмом жидкости и тепла, ослабить парез кишечника, ограничить распространение инфекции и удалить экссудат (Л. И. Бубличенко). Поэтому широко применяют камфару, кофеин, дигиталис; особенно рекомендуется для поднятия тонуса сосудов адреналин (0,1% раствор 0,3 мл, 3 раза подкожно). Потерю жидкости с рвотой восполняют подкожными и внутривенными вливаниями физиологического солевого раствора или лучше 5% глюкозы и капельными клизмами из тех же растворов. Для отграничения выпота в начале заболевания назначают лед на живот, покой, против рвот — промывания желудка; при вздутии живота вводят газоотводную трубку, назначают физостигмин (0,1% раствор 1 мл 1—2 раза в день подкожно). С первых дней заболевания следует применять большие дозы пенициллина внутримышечно (по 100 000 ЕД через 3 часа), а также вводить в вену хлористый кальций — 10% — 10 мл. Лапаротомия показана только при вторичных перитонитах (после разрыва и перфорации матки, разрыва пиосальпинкса, прорыва гноя при пельвеоперитонитах, после кесарского сечения и т. п.). При акушерских перитонитах как заключительной фазе септикопиемии операция бесцельна.
По Г. А. Владимировичу, оперировать следует только при первичных лимфогенных перитонитах без явного септического фона. Мы также следуем этому правилу при вторичных перитонитах. Смертность среди оперированных по поводу акушерского перитонита очень высока.
Терапия послеродового сепсиса (септицемии, септикопиемии и пиемии) весьма трудна и ответственна. Лечение должно нейтрализовать токсины и бороться с бактериальными возбудителями, стимулировать реактивные силы организма, быть симптоматическим и предупреждать осложнения. Особое значение имеет надлежащий уход за септическими больными, являющийся основой профилактики осложнений. Септических больных следует помещать в небольшие палаты, обеспечив им, по возможности, полный покой и тщательный, индивидуальный уход (отдельная сиделка или сестра). Белье — постельное и нательное — следует менять часто, так как больные потеют; если имеются гнойные или кровянистые выделения — подстилки сменять при каждой уборке, т. е. не менее двух раз в день и чаще. Необходимо следить за чистотой рук и тела больного. Обтирать тело 1—2 раза в день тепловатой водой (с одеколоном). Это имеет не только гигиеническое значение, но и лечебное, так как поддерживает выделительную функцию кожи.
Во избежание пролежней необходимо часто поворачивать больных, обтирать спину и ягодицы камфарным спиртом, уложить на подкладной круг. Больным с заболеваниями легких необходимо придавать полусидячее положение, подложив под спину специальную подставку или 2—3 подушки.
Питание больных должно быть разнообразным, вкусным, питательным, содержать большое количество витаминов; поэтому назначают овощи, фрукты, ягоды, а также сахар, белки; при отсутствии противопоказаний можно давать и острые, возбуждающие аппетит вещества: икру, ветчину, селедку в небольшом количестве. Следует давать хорошие вина, шампанское.
Из медикаментов вводят большие дозы пенициллина — 80 000 — 100 000 ЕД через 3 часа внутримышечно или капельным путем внутривенно. Пенициллин вводят длительное время, до снижения температуры, так как у родильниц он очень быстро выводится (Б. Н. Баскаков). Одновременно можно назначать сульфаниламиды, особенно норсульфазол (сульфатиазол) по 1,0 через 4 часа, но не дольше 3—4 суток. Кроме того, через день или через два назначают небольшие повторные гемотрансфузии по 80—120 мл одногруппной крови (Г. М. Шполянский), чередуя их с введением глюкозы 40% по 30—50 мл в вену или 5% — 500 мл подкожно или в капельной клизме. А. И. Петченко и Е. Н. Бушуева (1947) для борьбы с сепсисом успешно применяли противошоковые, кровезамещающие растворы в комбинации с пенициллином и гемотрансфузиями.
Большое внимание следует уделять состоянию сердечно-сосудистой системы, легких, почек и печени. Для поддержания сердечной деятельности уже с первых дней назначают впрыскивания камфары, стрихнина, кофеина. Во избежание застойных явлений в легких назначают банки, эфедрин по 0,025 2—3 раза в день или в 5% растворе 1 мл 1 раз подкожно; последний хорошо действует при абсцессе или гангрене легких. При пиелитах или циститах вводят в вену уротропин в 40% растворе — 8—10 мл. При субинволюции матки назначают питуитрин подкожно по 1 мл в день.
Необходимо также назначать аскорбиновую кислоту по 300—600 мг в сутки внутрь или внутримышечно, витамин B1 по 20—30 мг, витамин А до 10 000 ME в сутки.
Все метастатические гнойные очаги в клетчатке и в мышцах должны быть опорожнены разрезом, в их полость нужно ввести пенициллин (30 000—50 000 ЕД).
Перевязка вен при пуэрперальном сепсисе давала неблагоприятные результаты. Лучшие результаты получены при собственно пиемии, т. е. если инфекция не распространяется по лимфатическим путям. А. Ю. Лурье указывал, что эта операция не прекращает ознобов и поступления инфекции в кровь, так как имеется много венозных и лимфатических коллатералей. Целесообразнее, по А. Ю. Лурье и В. Я. Илькевичу, оперировать внебрюшинно с дренажем перифлебитического пространства. Обычно перевязывают подчревную вену, иногда добавляя перевязку яичниковой и нижней полой вены. Операции эти не получили широкого распространения.
Лечение тромбофлебитов начинают с назначения пенициллина и сульфаниламидов. Из сердечных назначают легкие тонизирующие средства — настойку ландыша с валерианой; при гипостазах в легких — банки на нижнебоковые стороны грудной клетки. При тромбофлебитах таза на низ живота назначают пиявки, при тромбофлебитах бедра — на больное бедро, но в отдалении от вены. Пиявки уменьшают воспаление, улучшают кровообращение, уменьшают отек и боли, замедляют свертываемость крови. За один раз ставят 3—5 пиявок; одна пиявка высасывает до 15 мл крови, затем сама отваливается. Повторять лечение пиявками можно через 7—10 дней.
Для профилактики и терапии тромбоэмболической болезни К. Бобек, В. Чапелак и И. Матейчек рекомендовали бутадион (бутазолидин) per se или в сочетании с пирамидоном. При местном воспалении расширенных вен, а также при болезненных или воспаленных точечных флебэктазиях бутадион назначают в течение 6 дней: по 0,25 3 раза в день, в течение трех дней; в следующие 3 дня уменьшить дозу наполовину. Практически можно всех беременных лечить амбулаторно. Противопоказания для назначения бутадиона — язвенная болезнь и нарушения кроветворения.
Помимо медикаментозного лечения, при тромбозах вен голеней и бедер необходимо всегда носить эластическую сдавливающую (компрессионную) повязку. Больная женщина должна избегать перегузки вен, особенно длительного стояния или сидения. Рекомендуются ежедневные ножные ванны.
Теофанидис (Theophanidis) также рекомендовал для профилактики и терапии тромбозов бутадион, сочетая его с эластическим бинтованием бедер.
По снижении температуры и спадании отека назначают рассасывающее лечение: впрыскивание собственной и плацентарной крови, хлористый кальций, электросветовые ванны и т. д.
При тромбофлебитах нижних конечностей необходимо больную ногу держать в приподнятом (в 30°) положении. Для этого лучше всего использовать хирургическую шину с мягкой подстилкой; за неимением ее подкладывают под ногу подушки или небольшой детский матрац. Больным с тромбофлебитами таза и бедра судно следует давать с предосторожностями (приподняв таз подложенным полотенцем); стул вызывать клизмами (воды брать немного, избегая давления воды на тазовые вены). При тромбофлебитах бедра один раз в 4—5 дней следует измерять объем больной ноги, лучше всего на двух-трех уровнях, заранее отмеченных.
Тромбофлебит
Рейтинг: 5 / 5





Пожалуйста, оцените
 Каждый человек не раз наблюдал, как из пореза выступает кровь, а через какое-то время кровь останавливается, и на ранке образуется «корочка». Это удивительное свойство крови, которое еще не до конца понято учеными, называется свертываемость. Создается такое впечатление, что кровь разумна: она сворачивается, когда необходимо, но и процесс свертывания останавливается в нужную минуту. Иначе у человека бы свернулась вся кровь. Система свертывания крови, как говорят ученые, самоуправляема. Наряду с механизмом свертывания, есть механизм, останавливающий этот процесс, и благодаря ему кровь остается жидкой.
Каждый человек не раз наблюдал, как из пореза выступает кровь, а через какое-то время кровь останавливается, и на ранке образуется «корочка». Это удивительное свойство крови, которое еще не до конца понято учеными, называется свертываемость. Создается такое впечатление, что кровь разумна: она сворачивается, когда необходимо, но и процесс свертывания останавливается в нужную минуту. Иначе у человека бы свернулась вся кровь. Система свертывания крови, как говорят ученые, самоуправляема. Наряду с механизмом свертывания, есть механизм, останавливающий этот процесс, и благодаря ему кровь остается жидкой.
Главную роль в функции свертывания крови играют 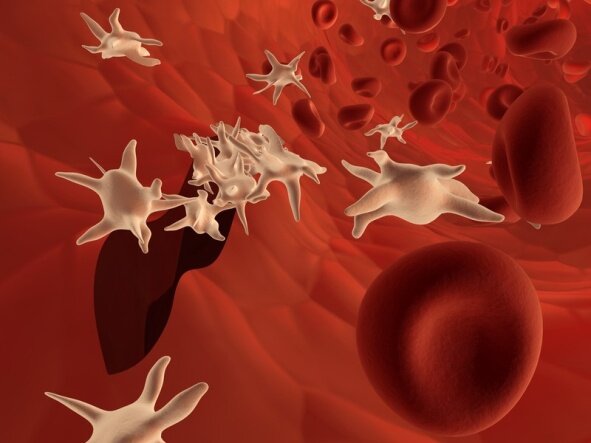 тромбоциты. Это особые клетки крови – они, как стражники, «плавают» у стенок сосудов и капилляров, и как только обнаруживается повреждение сосуда, тут же стремятся «залатать» его. Тромбоциты слипаются между собой – кровь сворачивается, и в месте повреждения образуется «пробка».
тромбоциты. Это особые клетки крови – они, как стражники, «плавают» у стенок сосудов и капилляров, и как только обнаруживается повреждение сосуда, тут же стремятся «залатать» его. Тромбоциты слипаются между собой – кровь сворачивается, и в месте повреждения образуется «пробка».
При нормальных условиях в здоровом организме эта система работает слаженно, процессы свертывания и торможения свертывания сбалансированы. Но в некоторых случаях кровь может не сворачиваться вообще и тогда даже мелкий порез для человека может закончиться трагически. Другой крайностью является то, что кровь начинает сворачиваться не там, где нужно. Проявлением этого является тромбофлебит .
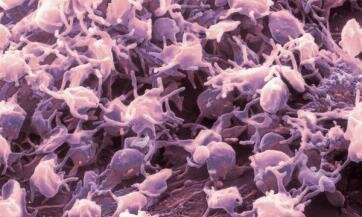 Тромбофлебит – воспаление венозной стенки с образованием тромба. Это серьезный недуг, значительно ухудшающий качество жизни. Если Вы вынуждены по многу часов проводить на ногах, если длительное время принимали антибиотики, или если у Вас слабые сосуды, то велика вероятность нарушения тока крови и её свертываемости.
Тромбофлебит – воспаление венозной стенки с образованием тромба. Это серьезный недуг, значительно ухудшающий качество жизни. Если Вы вынуждены по многу часов проводить на ногах, если длительное время принимали антибиотики, или если у Вас слабые сосуды, то велика вероятность нарушения тока крови и её свертываемости.
Предпосылками и «спутниками» тромбофлебита также могут быть: варикозное расширение вен. болезни крови и сердца. геморрой. Тромбофлебит часто возникает после родов, ранений, травм и операций, а так же при наличии инфекции, гнойных заболеваниях.
Повышенная свертываемость возникает в связи с изменением физико-химического состава крови вследствие неправильного питания. длительного приёма гормонов, употребления лекарственных препаратов, антибиотиков, а также продуктов, содержащих трансгены .
Тромбофлебит может быть спровоцирован травмами стенок сосудов при установке венозного катетера во время операций, внутривенных инъекциях, при лучевой и химиотерапии.
Выделяют две венозные системы: поверхностную и глубокую. Поверхностная состоит из двух подкожных вен, глубокая же включает в себя: вены стопы, вены голени, подколенная вена, глубокая вена бедра.
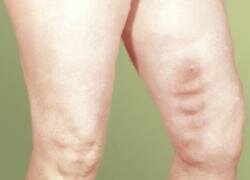
Тромбофлебит поверхностных вен возникает в неглубоких венах на глубине 2-3 см в варикозно измененной вене. При этом ощущаются острые тянущие боли, температура повышается до 37-38 0 С. По ходу 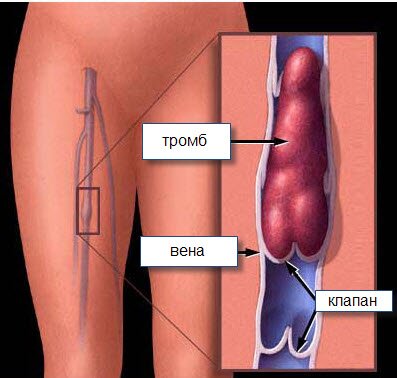 пораженной вены определяется плотный болезненный тяж и гиперемия кожи. У некоторых людей процесс распространяется и на глубокие вены.
пораженной вены определяется плотный болезненный тяж и гиперемия кожи. У некоторых людей процесс распространяется и на глубокие вены.
Тромбофлебит глубоких вен голени сопровождается тянущими, распирающими болями в икроножных мышцах, повышением температуры.
В области пораженной вены кожа меняет цвет на синюшный – развивается диффузный цианоз. При сдавливании икроножных мышц возникают резкие боли.
Тромбофлебит в бедренной вене до впадения в неё глубокой вены может сопровождаться болями в приводящих мышцах бедра, отеком, болезненностью в области гунтерова канала (бедренно — подколенный канал). В паховой и лонной области, а так же в верхней трети бедра проявляется расширение вен, болезненность при пальпации.
Очень тяжело протекает тромбофлебит подвздошно-бедренного сегмента магистральной вены. В этом случае повышается температура, появляются признаки интоксикации, боли в крестце, внизу живота, в пояснице. Возникают резкие боли в паховой области, отек конечности с переходом в паховую область и к вполовым органам на стороне поражения. Такие нарушения возникают при полном нарушении проходимости вены (окклюзия). Вначале отек может быть мягким, затем уплотниться. Венозный рисунок проявляется сильнее, а цвет кожи меняется на фиолетовый или белый.
Осложнением тромбофлебита нижних конечностей может стать гангрена. В некоторых случаях пораженные вены изъязвляются, образуются абсцессы (капсулированные гнойники) или флегмоны (гнойники, не закрытые от тканей организма) на фоне развивающейся в сосудах инфекции.
Легочная эмболия.
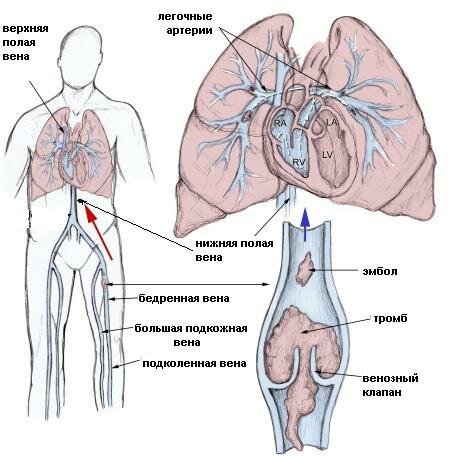 Долгое время пациенты не подозревают, что их сосуды воспалены и возникла опасность высокого поднятия тромба и даже его отрыва от стенок вены. Оторванный от стенок вены тромб называется эмбола. И куда эмбола «поплывет» дальше – предугадать невозможно. Перекрытие тромбом дыхательных артерий, может привести к летальному исходу.
Долгое время пациенты не подозревают, что их сосуды воспалены и возникла опасность высокого поднятия тромба и даже его отрыва от стенок вены. Оторванный от стенок вены тромб называется эмбола. И куда эмбола «поплывет» дальше – предугадать невозможно. Перекрытие тромбом дыхательных артерий, может привести к летальному исходу.
В зависимости от размеров «гуляющего» тромба возникает опасность перекрытия одной из веточек легочной артерии или перекрытия самой легочной артерии. Тромб, закрывающий просвет крупного сосуда, может спровоцировать ишемию сосудов, или привести к некрозу – инфаркту легких. Тромбоэмболия легочной артерии может быть причиной болей в груди.
Из сказанного выше мы видим, что тромб может быть и добрым лекарем, таким нужным в экстренную минуту, а может превратиться в убийцу, если появится не там, где нужно.
Как появляются тромбы в кровеносном сосуде?
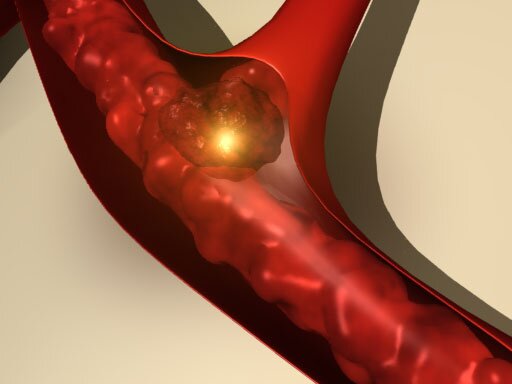 Как мы говорили ранее, при изменении химического состава крови изменяется вязкость, а вместе с ней и ток крови. Все это может сопровождаться воспалительным процессом внутренней стенки кровеносных сосудов – интимы .
Как мы говорили ранее, при изменении химического состава крови изменяется вязкость, а вместе с ней и ток крови. Все это может сопровождаться воспалительным процессом внутренней стенки кровеносных сосудов – интимы .
Интима имеет в своем составе слой эндотелия . особых клеток – эндотелиоцитов . выстилающих внутреннюю часть сосуда. Эндотелий – это своего рода барьер между кровью и стенками сосуда. Клетки крови – тромбоциты очень чувствительны к клеткам эндотелия, в частности, к их отсутствию. В случае, когда при воспалительном процессе часть эндотелия отмирает, либо когда на поверхности эндотелия есть атеросклеротическая бляшка, тромбоциты тут же закрывают собой эту область. Таким образом, активируется процесс роста тромба . Запускается огромное количество химических реакций, которые каскадом, одна за другой, протекают в области образования тромба.
Казалось бы, все хорошо – повреждение локализовано. Но это, к сожалению, не так. Дело в том, что воспалительный процесс в интиме не прекращается с появлением тромба. А воспаление не бывает только в одном месте, оно распространяется на различные области кровеносного сосуда. В связи с этим и образование тромбов может запуститься в тех местах, где есть воспаление внутренней стенки кровеносного сосуда. И в зависимости от того, насколько сильно воспаление и каково количество воспаленных областей, зависит тяжесть протекания тромбофлебита.
Лечение тромбофлебита
Для лечения тромбофлебита используют препараты – антикоагулянты. снижающие тромбообразование. Такие препараты назначают с большой осторожностью, поскольку через 3-5 дней приема у человека снижается количество тромбоцитов, что может привести к кровотечению.
Как мы уже писали, течение тромбофлебита на фоне инфекции, может привести к гнойным воспалениям. Поэтому часто при лечении тромбофлебита используют антибиотики .
А также используются противовоспалительные, обезболивающие препараты и мази с гепарином.
Если в просвете крупных вен при дуплексном сканировании или флебограммой был обнаружен тромб, его удаляют хирургическим путем.
Человек – не только тело
 В наше время уже никто не удивляется тому, что человек представляет собой нечто большее, чем физическое тело. Появились различные методы диагностики. позволяющие видеть нарушения в биополе человека. Биополе (душа, сущность) состоит из первичных материй, как впрочем, и физическое тело. Более того – наша сущность неоднородна по своей структуре, составу и состоит из нескольких уровней. Клетки различных тканей имеют разное количество тонких уровней (тел), определяющее особенности их строения и функций. Русский ученый Николай Викторович Левашов дал глубокое понимание удивительных Законов Природы, непреклонное действие которых призвано обеспечить гармонию и согласованность всех систем
В наше время уже никто не удивляется тому, что человек представляет собой нечто большее, чем физическое тело. Появились различные методы диагностики. позволяющие видеть нарушения в биополе человека. Биополе (душа, сущность) состоит из первичных материй, как впрочем, и физическое тело. Более того – наша сущность неоднородна по своей структуре, составу и состоит из нескольких уровней. Клетки различных тканей имеют разное количество тонких уровней (тел), определяющее особенности их строения и функций. Русский ученый Николай Викторович Левашов дал глубокое понимание удивительных Законов Природы, непреклонное действие которых призвано обеспечить гармонию и согласованность всех систем  организма. Именно благодаря знаниям Николая Левашова был создан «Луч-Ник », способный сканировать и корректировать биополе посредством перераспределения потоков первичных материй для нормального функционирования организма.
организма. Именно благодаря знаниям Николая Левашова был создан «Луч-Ник », способный сканировать и корректировать биополе посредством перераспределения потоков первичных материй для нормального функционирования организма.
Однако в силу различных внешних и внутренних факторов естественная гармония такой сложной системы, как человек, может нарушаться. Тогда мы наблюдаем появление в нашем теле различных неприятных симптомов. Но это, как правило, признак уже давно запущенного процесса. Например, у гриппа или ОРЗ существует инкубационный период, когда нет внешних проявлений, а человек уже болен, так и у тромбофлебита: есть период, когда он не проявляется, а процессы, нарушающие правильную работу сосудов, уже протекают. И начинаются эти процессы, как правило, на уровне биополя, или, другими словами, сущности.
Как «Луч-Ник» может помочь при тромбофлебите?
Для восстановления сосудов нужно, в первую очередь, запастись терпением. Поскольку только хирургическим путем можно быстро сделать сосуды косметически красивыми, но отнюдь не здоровыми.
Сначала необходимо снять воспалительный процесс в интиме, а также запустить процесс роста клеток эндотелия взамен повреждённым или утраченным, восстановить нормальный состав крови, вывести токсины, скорректировать генетический аппарат, если была предрасположенность к тромбофлебиту на генном уровне. Именно на это направлено воздействие «Луч-Ника» через биополе.
Что включать в ПО «Луч-Ник» при тромбофлебите?
 Для улучшения работы сосудов в разделе « СИСТЕМЫ ОРГАНИЗМА» желательно выбрать системы:
Для улучшения работы сосудов в разделе « СИСТЕМЫ ОРГАНИЗМА» желательно выбрать системы:
-сердечнососудистую. пищеварительную и мочевыделительную. т.к. необходимо будет вывести токсины, поэтому нагрузка на эти системы может увеличиться;
— лимфатическую. т.к. лимфа омывает клетки, выносит с собой токсины, клеточные шлаки, вырабатывает лимфоциты, защищающие организм от инфекции, к тому же лимфатическая система тесно связана с сосудистой системой;
— эндокринную. поскольку внутренняя часть сосудов выстлана эндотелием, который является самым большим эндокринным органом в человеческом организме. Эндотелий выполняет функцию сужения и расширения сосудов, выделяет белки, регулирующие процессы свертывания и торможения свертывания крови;
—головной мозг, т.к. он управляет всеми процессами в нашем организме;
—нервная система, т.к. она проводит нужные сигналы в мозг;
— кожа, волосы, ногти, соединительная ткань, т.к. соединительная ткань – это каркас, наружный покров всех органов, поэтому целесообразно активировать и эту функцию.
Для коррекции этих и других систем в разделе « КОРРЕКЦИЯ ПРИЧИН ПОРАЖЕНИЯ» можно чередовать по три позиции в различных вариациях, например:
-вирусы, бактерии, бактериофаги, поскольку одной из причин тромбофлебита может быть инфекция;
-коррекция генетики, коррекция биополя, коррекция внешних воздействий, т.к. предпосылки для возникновения тромбофлебита часто возникают именно на уровне сущности (биополя), создавая условия для соответствующих биохимических преобразований на уровне физического тела;
—токсины, клеточные шлаки, т.к. для нормального функционирования организма очень важно вывести из него шлаки и токсины.
В разделе « ПРОФИЛАКТИКА. ОСТРЫЕ» целесообразно выбирать все функции для предупреждения возникновения острых состояний.
В разделе «ПРОФИЛАКТИКА. ОБЩИЕ» можно выбрать все пункты связанные с сердечнососудистой системой: атеросклероз ; варикозное расширение  вен ; гипертонию ; вегето-сосудистую дистонию ;васкулит; периартериит; инфаркт миокарда ; миокардит ; инсульт; миокардиодистрофию ; облитерирующий тромбоангиит; перикардиты ; Болезнь Рейно; анемии железодефицитные, гомолитические ; аритмию ; блокады проводящей системы сердца ; стенокардию , гиперхолестеринемию , пороки сердца и др.
вен ; гипертонию ; вегето-сосудистую дистонию ;васкулит; периартериит; инфаркт миокарда ; миокардит ; инсульт; миокардиодистрофию ; облитерирующий тромбоангиит; перикардиты ; Болезнь Рейно; анемии железодефицитные, гомолитические ; аритмию ; блокады проводящей системы сердца ; стенокардию , гиперхолестеринемию , пороки сердца и др.
Для воздействия на воспалительные процессы можно выбрать функции: абсцесс, фурункулез , герпес , цитомегаловирусная инфекция, смешанные заболевания соединительной ткани.
Поскольку нарушения работы сосудов часто сопровождаются нарушениями нервной системы, дополнительно можно выбрать такие позиции, как: депрессия , бессонница, болезнь Альцгеймера , болезнь Паркинсона, ипохондрическое расстройство, истерия, неврастения , неврозы, панические расстройства, полиомиелит, психастения, психозы , рассеянный склероз .
Головной мозг – это управляющий центр всех систем организмом, поэтому желательно исключить внешне никак не проявляющие себя нарушения. Для этого в ПО «Луч-Ник» целесообразно выбрать опции: арахноидит, аутизм, боковой амитрофический склероз , Болезнь Иценко-Кошинга, нарушение спинномозговой циркуляции жидкости, нарушения венозного кровообращения головного мозга, нарушения спинального кровообращения .
Для эндокринной системы желательно активировать функции: гипоталамический синдром, гипотериоз , диабет сахарный, жировой гепатоз , несахарный диабет и другие, связанные с эндокринной системой.
Пищеварительная и мочевыделительная системы при выводе токсинов и шлаков должны функционировать без перебоев. Когда в этих системах есть определенные нарушения, вывод токсичных веществ затрудняется. Поэтому в ПО «Луч-Ник» желательно выбрать:
-для мочевыделительной системы: гломерулонефрит, мочекаменную болезнь, пиелонефрит и др.