ЛЕКЦИЯ № 3. Гипертоническая болезнь
Хронически протекающее заболевание, основным проявлением которого является синдром артериальной гипертензии, не связанный с наличием патологических процессов, при которых повышение артериального давления обусловлено известными причинами.
Этиология. К развитию заболевания приводит нервно-психическое перенапряжение, нарушение функции половых желез.
Патогенез. Происходит нарушение биосинтеза симпатических аминов, вследствие чего повышается тонус симпатоадреналовой системы. На этом фоне происходит активация прессорных механизмов ренин-ангиотензин-альдостероновой системы и угнетение депрессорных факторов: простагландинов А, Е, кининовой системы.
Классификация. В клинических условиях заболевание разделяется по степени выраженности артериальной гипертензии, степени риска развития повреждений в органах-мишенях, стадии развития гипертонической болезни.
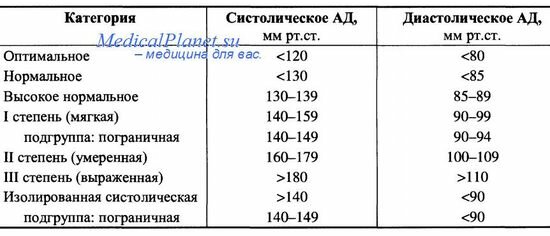
Определение и классификация уровней артериального давления
Нормальное АД:
1) оптимальное – меньше 120 и меньше 80 мм рт. ст.;
2) нормальное – меньше 130 и меньше 85 мм рт. ст.;
3) высокое нормальное – 130–139 и 85–89 мм рт. ст.
Артериальная гипертензия:
I степени (мягкая) – 140–159 и 90–99 мм рт. ст.;
подгруппа: пограничная – 140–149 и 90–94 мм рт. ст.;
II степени (умеренная) – 160–179 и 100–109 мм рт. ст.;
III степени (тяжелая) – больше 180 и больше 110 мм рт. ст.
Гипертензия изолированная:
1) систолическая – больше 140 и меньше 90 мм рт. ст.;
2) подгруппа: пограничная – 140–149 и меньше 90 мм рт. ст.
Определение группы риска
Таблица 1. Стратификация по степени риска
Примечание : ФР – факторы риска, ПОМ – поражение органов-мишеней, АКС – ассоциированные клинические состояния.
Таблица 2. Критерии стратификации риска
Уровни риска (риск инсульта или инфаркта миокарда в ближайшие 10 лет): низкий риск (1) – менее 15 %, средний риск (2) – 15–20 %, высокий риск (3) – 20–30 %, очень высокий риск (4) – выше 30 %.
Определение стадии гипертонической болезни:
I стадия: отсутствие изменений в органах-мишенях;
II стадия: наличие одного или нескольких изменений со стороны органов-мишеней;
III стадия: наличие одного или нескольких ассоциированных состояний.
Клиника. При гипертонической болезниI стадии появляются периодические головные боли, шум в ушах, нарушение сна. Снижается умственная работоспособность, отмечаются головокружения, носовые кровотечения. Возможна кардиалгия.
В левых грудных ответвлениях возможно наличие высокоамплитудных и симметричных зубцов Т, минутный объем сердца остается нормальным, повышаясь только при физической нагрузке. Гипертензионные кризы развиваются как исключение.
При гипертонической болезни II стадии появляются частые головные боли, головокружение, одышка при физических нагрузках, иногда приступы стенокардии. Возможна никтурия, развитие гипертензионных кризов.
Левая граница сердца смещается влево, у верхушки I тон ослаблен, над аортой выслушивается акцент II тона, иногда маятнико-образный ритм. Сердечный выброс в покое нормальный или слегка снижен, при дозированной физической нагрузке повышается в меньшей степени, чем у здоровых лиц, скорость распространения пульсовой волны повышена.
При гипертонической болезни III стадии возможны два варианта:
1) происходит развитие сосудистых катастроф в органах-мишенях;
2) происходит значительное снижение минутного и ударного объемов сердца при высоком уровне периферического сопротивления, уменьшается нагрузка на левый желудочек.
При злокачественной форме гипертонической болезни отмечаются крайне высокие цифры артериального давления (диастолическое артериальное давление превышает 120 мм рт. ст.), приводящие к развитию выраженных изменений со стороны сосудистой стенки, ишемии тканей и нарушению функций органов. Прогрессирует почечная недостаточность, снижается зрение, появляются похудание, симптомы со стороны ЦНС, изменения реологических свойств крови.
Гипертонические кризы
Внезапное резкое повышение артериального давления. Кризы бывают двух типов.
Криз I типа (гиперкинетический) является кратковременным. Развивается на фоне хорошего самочувствия, длится от нескольких минут до нескольких часов. Проявляется резкой головной болью, головокружением, снижением зрения, тошнотой, реже рвотой. Характерно возбуждение, сердцебиение и дрожь во всем теле, поллакиурия, к концу криза наблюдается полиурия или обильный жидкий стул. Повышается систолическое артериальное давление, увеличивается пульсовое давление. Необходимо незамедлительное проведение снижения артериального давления (необязательно до нормы).
Криз II типа (эу– и гипокинетический) относится к тяжелому. Развивается постепенно, длится от нескольких часов до 4–5 дней и более. Обусловлен циркуляторной гипоксией мозга, характерен для более поздних стадий гипертонической болезни. Проявляется тяжестью в голове, резкими головными болями, иногда парестезиями, очаговыми нарушениями мозгового кровообращения, афазией. Могут быть боли в области сердца ангинозного характера, рвота, приступы сердечной астмы. Значительно повышается диастолическое давление. Артериальное давление необходимо снижать постепенно в течение нескольких часов.
Дополнительное диагностическое исследование. Обследование включает 2 этапа: обязательное исследование и исследование для оценки поражения органов-мишеней.
К обязательным исследованиям относятся: общий анализ крови и мочи, определение калия, уровня глюкозы натощак, креатинина, общего холестерина крови, проведение электрокардиографии, рентгенографии грудной клетки, осмотр глазного дна, ультразвуковое исследование органов брюшной полости.
К дополнительным исследованиям относятся: проведение эхокардиографии (как наиболее точного метода диагностики гипертрофии левого желудочка), ультразвуковое исследование периферических сосудов, определение липидного спектра и уровня триглицеридов.
Осложнения. Возможно развитие геморрагического инсульта, сердечной недостаточности, ретинопатии III–IV степени, нефросклероза (хронической почечной недостаточности), стенокардии, инфаркта миокарда, атеросклеротического кардиосклероза.
Дифференциальная диагностика. Проводится с вторичными гипертензиями: заболеваниями почек, надпочечников (синдромом Иценко-Кушинга, синдромом Конна), феохромоцитомой, болезнью Иценко-Кушинга, органическими поражениями нервной системы, гемодинамическими артериальными гипертензиями (коарктацией аорты, недостаточностью аортальных клапанов, синдромом нарушения дыхания во сне), ятрогенными артериальными гипертензиями.
Лечение. При высоком и очень высоком уровне риска назначается немедленный прием лекарственных препаратов. Если больной отнесен к группе среднего риска, вопрос о лечении принимается врачом. Возможно наблюдение с контролем над артериальным давлением от нескольких недель до 3–6 месяцев. Лекарственная терапия должна назначаться при сохранении уровня артериального давления более 140/90 мм рт. ст. В группе низкого риска возможно более длительное наблюдение – до 6-12 месяцев. Лекарственная терапия назначается при сохранении уровня артериального давления более 150/95 мм рт. ст.
Немедикаментозные методы лечения включают отказ от курения, снижение массы тела, ограничение алкоголя (менее 30 г в сутки у мужчин и 20 г – у женщин), увеличение физических нагрузок, снижение потребления поваренной соли до 5 г в сутки. Должно проводиться комплексное изменение режима питания: рекомендуется употребление растительной пищи, уменьшение жиров, увеличение калия, кальция, содержащихся в овощах, фруктах и зерновых, и магния, содержащегося в молочных продуктах.
Медикаментозное лечение проводится основными группами препаратов:
1) центрального механизма действия: центральными симпатолитиками, агонистами имидазолиновых рецепторов;
2) антиадренергическими, действующими на адренергические рецепторы различной локализации: ганглиоблокаторами, постганглионарными адреноблокаторами, неселективными ?-адреноблокаторами, селективными ?1 -адреноблокаторами. -адреноблокаторами. – и ?-адреноблокаторами;
3) периферическими вазодилататорами: артериальными миотропного действия, антагонистами кальция, смешанными, активаторами калиевых каналов, простагландином Е2 (простеноном);
4) диуретиками: тиазидными и тиазидоподобными, калийсберегающими;
5) ИАПФ (ингибиторы ангиотеизин превращающего фермента);
6) ингибиторами нейтральной эндопептидазы;
7) антагонистами рецепторов ангиотензина II (АII).
К антигипертензионным препаратам 1-го ряда относятся ИАПФ. -адреноблокаторы, диуретические лекарственные средства, антагонисты кальция, антагонисты рецепторов АII. -адреноблокаторы.
Эффективные комбинации препаратов:
1) диуретик и ?-блокатор;
2) диуретик и ингибитор АПФ или антагонист рецепторов к ангиотензину II;
3) антагонист кальция из группы дигидропиридонов и ?-блокатор;
4) антагонист кальция и ингибитор АПФ;
5) ?-блокатор и ?-блокатор;
6) препарат центрального действия и диуретик. При неосложненном гипертоническом кризе лечение может проводиться амбулаторно, перорально назначаются ?-блокаторы, антагонисты кальция (нифедипин), клонидин, короткодействующие ингибиторы АПФ, петлевые диуретики, празозин.
При осложненном гипертоническом кризе парентерально вводятся вазодилататоры (нитропруссид натрия, нитроглицерин, энаприлат), антиадренергические средства (фентоламин), диуретики (фуросемид), ганглиоблокаторы (пентамин), нейролептики (дроперидол).
Течение. Течение длительное, с периодами ремиссий, прогрессирование зависит от частоты и характера обострений, длительности периодов ремиссии.
Прогноз. Прогноз заболевания определяется стадией течения. При I стадии – благоприятный, при II–III стадиях – серьезный.
Профилактика. Профилактика заболевания должна быть направлена на лечение больных с нейроциркуляторной дистонией, наблюдение за лицами, относящимися к группе риска, использование активного отдыха. При постановке диагноза гипертонической болезни проводится непрерывное комплексное ее лечение.
Авторы: Ю.Н. СИРЕНКО, ННЦ «Институт кардиологии им. Н.Д. Стражеско», г. Киев
Версия для печати
Введение
Артериальная гипертензия (АГ) является наиболее распространенным хроническим заболеванием человека. В настоящее время проблему АГ можно расценивать как масштабную неинфекционную пандемию. Необходимость борьбы с АГ обусловлена тем, что АГ — наиболее важный фактор риска сердечно-сосудистых заболеваний и смертности. Анализ показателя общей смертности в Украине свидетельствует о том, что смертность от заболеваний системы кровообращения составляет 61,6 %. Экономические потери вследствие временной нетрудоспособности, инвалидности и преждевременной смерти от АГ и ее осложнений превышают 2 миллиарда гривень в год. Кроме того, определенные экономические потери для государства составляют затраты, связанные с лечением и реабилитацией данной категории больных (медикаменты, оборудование, медицинский персонал, амортизация основных фондов и др.).
Контроль АД является наиболее легким и дешевым способом профилактики сердечно-сосудистых заболеваний и смертности. Эпидемиологические исследования показали, что повышенное АД имеет почти 40 % взрослого населения. Среди лиц с повышенным АД знают о наличии заболевания около 47 % сельских и 85,1 % городских жителей, но лечатся соответственно 12,4 и 61,2 %. Эффективное лечение (контроль давления ниже 140/90 мм рт.ст.) получают только 6,2 % сельского и 20,5 % городского населения.
2003 год стал рекордным для специалистов, занимающихся проблемой АГ. С интервалом в 1 месяц вышли 7-е Рекомендации Американского национального комитета по предупреждению, диагностике и лечению повышенного артериального давления (Joint National Committee. — 2003. — № 7) и Рекомендации Европейского общества гипертензии и Европейского общества кардиологов по лечению АГ. Следует подчеркнуть, что рекомендации написаны различными группами экспертов: европейские — стран Старого света, американские — США. Появление тогда новых рекомендаций было продиктовано стремительным накоплением новых научных данных, касающихся как течения заболевания, так и использования новых лечебных технологий. Целью обеих рекомендаций 2003 года являлась оптимизация профилактики, диагностики и лечебной тактики всех специалистов, вовлеченных в курацию больных с повышенным АД. Эти рекомендации касаются вопросов определения риска развития сердечно-сосудистых осложнений АГ, лечения особых клинических ситуаций, включая сахарный диабет, и снижение влияния этих риск-факторов у конкретного больного. Основные положения этих рекомендаций составляют основу для всех рекомендаций национального и местного уровней.
Определения и классификации
Общепринятого определения артериальной гипертензии как заболевания в настоящее время практически не существует. Понятие «артериальная гипертензия» принято для определения повышения артериального давления (АД) любого происхождения — 140/90 мм рт.ст. и выше у лиц, которые не принимают антигипертензивного лечения. Таким образом, к АГ также относят состояния, когда «нормальное» АД поддерживается регулярным приемом антигипертензивных препаратов. С точки зрения автора, удачным на современном уровне знаний является определение этого заболевания, предложенное в 1998 году на 17-м Конгрессе Международного общества по борьбе с АГ (МОГ) в Амстердаме президентом общества профессором J. Cohn (США): «АГ — это состояние ненормальной функции и структуры артерий с дисфункцией эндотелия, констрикцией или ремоделированием гладкой мускулатуры сосудов, увеличенным сопротивлением выброса левого желудочка и склонностью к атеросклерозу, часто (но не всегда) проявлением которого является повышенное АД».
Понятие «эссенциальная гипертензия» рекомендовано ВОЗ (1978) для определения состояния, при котором наблюдается высокое артериальное давление без очевидной причины его возникновения. Оно отвечает распространенному в нашей стране термину «гипертоническая болезнь».
Понятие «вторичная гипертензия» принято ВОЗ (1978) для определения гипертензии, причину которой возможно выявить. Оно соответствует распространенному в нашей стране термину «симптоматическая гипертензия».
До недавнего времени общепринятым критерием АГ у взрослого населения считался уровень АД 160/95 мм рт.ст. и выше, который был предложен ВОЗ в 1962 году. В последние годы этот критерий был пересмотрен в сторону уменьшения, и с 1993 года он составляет 140/90 мм рт.ст. и выше. Основанием для этого стали популяционные данные о значительном увеличении риска возникновения сердечно-сосудистых заболеваний при увеличении АД в пределах 140–160/90–95 мм рт.ст. Учитывая реальное количество людей в популяции с таким уровнем АД, следует отметить, что на эту группу приходится наибольшее количество сердечно-сосудистых осложнений АГ. Таким образом, смещение критериев диагноза АГ к более низким значениям АД в меньшей мере имеет значение для конкретного пациента, но значительно влияет на формирование лечебно-профилактических мероприятий в популяции. Необходимо подчеркнуть, что риск сердечно-сосудистых осложнений возрастает с увеличением АД, причем этот рост наблюдается во всем диапазоне значений, и отыскать такой пороговый уровень давления, ниже которого риск будет отсутствовать, практически невозможно. Таким образом, нормальный уровень АД соответствует наименьшему риску развития сердечно-сосудистых осложнений. В этом понимании современные диагностические критерии АГ выбраны в определенной степени произвольно. В 7-м докладе Американского национального объединенного комитета (2003) подчеркнуто, что начиная с уровня АД 115/75 мм рт.ст. повышение АД на каждые 20/10 мм рт.ст. в два раза увеличивает риск возникновения сердечно-сосудистых осложнений.
У здоровых людей АД постепенно повышается с возрастом: у новорожденных его уровень составляет 70/50 мм рт.ст. к концу первого года жизни он достигает 95/50 мм рт.ст. На этом уровне АД остается неизменным несколько лет, а потом на протяжении детства и подросткового периода систолическое АД возрастает приблизительно на 2 мм рт.ст. в год, а диастолическое АД — на 0,5–1 мм рт.ст. в год. У мальчиков повышение АД более значительно, чем у девочек. С возрастом АД продолжает постепенно повышаться, но несколько быстрее возрастает у женщин, а к 60 годам величина АД у мужчин и женщин выравнивается. У лиц старше 50–60 лет чаще наблюдается рост систолического АД, тогда как диастолическое АД может несколько уменьшаться.
Часто на начальных стадиях развития гипертензии АД колеблется в широких пределах и нередко на определенное время снижается до нормальных значений: во время сна, лихорадки, переваривания пищи и др. Такие колебания АД, вероятно, связаны с изменением тонуса гладких мышц резистивных артериол.
В соответствии с новыми критериями, около 20–25 % взрослого населения Украины страдают повышением АД, а среди людей пожилого возраста распространенность АГ составляет приблизительно 35–50 %. По официальным данным, наблюдается стойкий рост распространенности АГ. На 1 января 2003 года в Украине зарегистрировано 9,15 миллиона больных АГ (22,6 % взрослого населения страны). Отмечается рост этого показателя на 44 % по сравнению с 1998 и на 20 % по сравнению с 2000 годами. Увеличение этого показателя необходимо рассматривать как следствие более активного выявления случаев заболевания, что свидетельствует об эффективной работе первичных структур здравоохранения. В настоящее время показатель распространенности АГ в Украине приближается к официальному уровню распространенности АГ в развитых странах Европы и США. Однако все еще существуют определенные разногласия между данными официальной статистики и результатами эпидемиологических исследований, которые показывают, что значительное количество лиц с повышенным АД остается все еще не выявленным. По прогнозам специалистов, количество больных АГ в Украине должно составлять около 13–15 миллионов человек.
С 1999 года АГ классифицируют соответственно с уровнем артериального давления (табл. 1). Данные могут быть использованы для людей в возрасте старше 18 лет. В этой классификации ВОЗ и Международного общества борьбы с артериальной гипертензией используется понятие «степень 1, 2, 3», а не «стадии 1, 2, 3», потому что слово «стадия» отображает развитие процесса во времени и не может быть применимо в данном случае.
Было отмечено, что определение «мягкая артериальная гипертензия» не означает обязательно благоприятный прогноз и используется с целью подчеркнуть более тяжелое повышение АД при других степенях гипертензии.
В мае 2003 года было объявлено и начато внедрение 7-го доклада Американского национального объединенного комитета. В нем предложена еще более простая классификация АГ, в которой введено понятие «прегипертензия» для уровня АД 120–139/80–89 мм рт.ст. и выделено только две степени АД (табл. 2). Члены комитета подчеркивают, что для практических задач нецелесообразно выделять 3-ю степень, поскольку терапевтические подходы в обоих случаях будут идентичными. В Рекомендациях Европейского общества гипертензии и Европейского общества кардиологов (2003) приведена классификация МОГ — ВОЗ, 1999.
В отличие от предыдущих рекомендаций все последующие (начиная с 1999 г.) не рассматривают гипертензию у людей пожилого возраста отдельно от первичной гипертензии у других пациентов. Соответственно, изолированная систолическая артериальная гипертензия не рассматривается отдельно. Причина в том, что эксперты во всем мире пришли к выводу: лечение этих состояний так же эффективно в плане снижения сердечно-сосудистого риска, как и лечение классической эссенциальной гипертензии у людей среднего и молодого возраста.
Приблизительно 60 % всех больных артериальной гипертензией составляют пациенты с АГ 1-й степени. Таким образом, наибольшее количество сердечно-сосудистых осложнений наблюдается именно у этой категории больных.
Отсутствие в современных рекомендациях определения степеней артериальной гипертензии в зависимости от поражения органов-мишеней, предложенного ВОЗ в более ранних рекомендациях, не означает необходимости полного отказа от них. Это особенно важно для нашей страны, поскольку в основу существующей системы экспертной оценки состояния здоровья пациента (нетрудоспособность, остаточная трудоспособность, трудовой прогноз и т.д.) в Украине положена именно классификация артериальной гипертензии с учетом степени вовлечения органов-мишеней. В сентябре 2000 года на VI Конгрессе кардиологов Украины после длительной дискуссии для практических целей рекомендовано оставить для использования классификацию АГ в зависимости от поражения органов-мишеней, определяя риск и тактику лечения по новой классификации ВОЗ по степени тяжести повышения АД.
Классификация АГ в зависимости от поражения отдельных органов (ВОЗ, 1993)
Стадия I — объективные признаки поражения органов-мишеней отсутствуют.
Стадия II — присутствует как минимум один из нижеперечисленных признаков поражения органов-мишеней:
а) гипертрофия левого желудочка, выявленная при рентгенологическом исследовании, ЭКГ или эхокардиографии;
б) генерализованное или фокальное сужение артерий сетчатки;
в) микроальбуминурия, протеинурия или незначительное повышение концентрации креатинина плазмы крови (1,2–2 мг/дл или 106–176 мкмоль/л);
г) атеросклеротические изменения (бляшки) по данным ультразвукового обследования или ангиографии в бассейнах сонных артерий, аорты, подвздошной и бедренной артерий.
Стадия III — помимо перечисленных признаков поражения органов-мишеней присутствуют признаки:
а) сердце — стенокардия, инфаркт миокарда, сердечная недостаточность;
б) мозг — инсульт, транзиторные нарушения мозгового кровообращения, гипертоническая энцефалопатия, сосудистые деменции;
в) сетчатка — геморрагии и экссудаты с отеком диска зрительного нерва или без него. Эти признаки характерны для злокачественной или быстропрогрессирующей формы гипертензии;
г) почки — креатинин плазмы крови более 2 мг/дл (177 мкмоль/л), почечная недостаточность;
д) сосуды — расслаивающая аневризма аорты, окклюзирующие поражения артерий с клиническими проявлениями.
Диагноз АГ ІІІ стадии при наличии стенокардии или перенесенного инфаркта миокарда следует ставить, если синдром стенокардии или инфаркт миокарда присоединяются к длительно существующей АГ и есть основания полагать, что АГ является фактором, обусловившим появление этих осложнений. При формулировании диагноза целесообразно использовать определение «гипертоническая болезнь І, ІІ или ІІІ стадии» с указанием поражения органов-мишеней. В случае клинической необходимости можно использовать определение «пограничная» и «изолированная систолическая АГ» относительно состояния пациента. Диагноз гипертонической болезни І стадии может рассматриваться с уровня АД 140/90 мм рт.ст. и выше.
Риск заболеваемости и смертности при артериальной гипертензии
Риск — это мера вероятности возникновения какого-либо события. Риск подразделяют на относительный и абсолютный. Относительный риск в кардиологии можно определить как отношение индивидуального риска смерти от сердечно-сосудистых заболеваний к среднему его уровню в популяции. То есть относительный риск 1,3 означает увеличение риска на 30 %. С точки зрения индивидуума более важным является значение абсолютного, то есть реального, риска развития осложнения или смерти у конкретного больного. Но числовое выражение относительного и абсолютного риска может значительно отличаться. Например, если пациент с АГ имеет относительный риск развития инсульта 2, это может означать, что его персональный риск увеличился с 1 / 40000 в среднем в популяции до 1 / 20000. Но если уровень относительного риска вырастет в те же два раза при увеличении соотношения с 1 / 20 до 1 / 10, то влияние такого риска на течение заболевания будет более значительным. Иногда относительный и абсолютный риск могут изменяться в противоположных направлениях. Например, относительный риск, связанный с АГ, у людей пожилого возраста значительно меньше, чем у молодых, что объясняется большей частотой распространенности повышенного АД в популяции пожилых людей. Но сердечно-сосудистые заболевания (связанные с АГ или нет) в пожилом возрасте встречаются намного чаще, и поэтому абсолютный риск, связанный с АГ, с возрастом значительно повышается. Факторы риска можно разделить на обратимые (модифицируемые), такие как курение, и необратимые (немодифицируемые), такие как возраст, пол, семейный анамнез. Часто их очень тяжело разделить, поскольку АГ или гиперхолестеринемия имеют генетические корни, но могут изменяться под влиянием диеты или медикаментозного лечения.
Риск, связанный с АГ, реализуется через развитие ее сердечно-сосудистых осложнений. Относительный риск поражения определенных органов-мишеней значительно варьирует в зависимости от возраста больного и его пола. В соответствии с результатами Фремингемского исследования, повышенное АД (в этом исследовании границей служил уровень 160/95 мм рт.ст.) ассоциируется с повышением риска от 5 до 30 раз в разных возрастных и половых группах. В общем больные с АГ по сравнению с людьми с нормальным АД имеют в семь раз большую частоту возникновения инсульта, в шесть раз — сердечной недостаточности, в четыре раза — возникновения ИБС, вдвое — развития поражения периферических артерий. Существует достоверная положительная корреляция между уровнем АД и общей смертностью: риск постоянно возрастает с увеличением АД. Так, например, если ожидаемая продолжительность жизни у 35-летнего мужчины при уровне АД 120/80 мм рт.ст. составляет 73,5 года, то при АД 130/90 — 67,5 года, 140/95 — 62,5 года, 150/100 — 55 лет.
Необходимо подчеркнуть, что риск сердечно-сосудистых осложнений возрастает в зависимости от увеличения АД. Этот рост наблюдается во всем диапазоне значений, и отыскать такой пороговый уровень давления, ниже которого риск будет отсутствовать, практически невозможно. Следовательно, нормальный уровень АД соответствует наименьшему риску развития сердечно-сосудистых осложнений. В 7-м докладе Американского национального объединенного комитета (2003) подчеркнуто, что по данным эпидемиологических исследований, начиная с уровня АД 115/75 мм рт.ст. его увеличение на каждые 20/10 мм рт.ст. в два раза увеличивает риск возникновения сердечно-сосудистых осложнений.
Более того, новые данные Фремингемского исследования показали, что у лиц в возрасте до 65 лет с АД, которое соответствует уровню «нормального высокого» по классификации ВОЗ — МОГ (1999), риск возникновения сердечно-сосудистых осложнений в течение 10 лет составил 4 % для женщин и 8 % — для мужчин. У лиц старше 65 лет — 18 и 25 % соответственно. По сравнению с риском у лиц с «оптимальным уровнем» АД относительный риск был в 2,5 раза выше для женщин и в 1,6 раза выше для мужчин.
С учетом вышеприведенных аргументов в 7-м докладе Американского национального объединенного комитета (2003) введено понятие «прегипертензия» для уровня АД 120–139/80–89 мм рт.ст. Пациенты с таким АД имеют повышенный риск возникновения сердечно-сосудистых осложнений в будущем, для них рекомендовано более жесткое изменение способа жизни и немедикаментозные методы лечения. Эксперты считают целесообразным дальнейшее изучение необходимости применения специального лечения для снижения риска сердечно-сосудистых осложнений у лиц с высоким нормальным АД (прегипертензией).
Методика измерения артериального давления
Как уже было отмечено, измерение АД является единственным диагностическим методом выявления АГ. Поэтому соблюдение данных правил измерения артериального давления позволит значительно уменьшить возможные ошибки, которые могут повлиять на дальнейшую лечебную тактику. Измерение АД рекомендуется ртутным сфигмоманометром. При использовании других аппаратов (пружинных и электронных) необходимо регулярно (не реже одного раза в год) проводить их калибровку.
При измерении АД обследуемый должен сидеть спокойно не менее 4–5 минут непосредственно перед измерением. Правильное положение пациента при измерении АД включает следующие требования: больной опирается на спинку стула или кресла, на котором сидит; ноги пациента должны опираться на пол; рука, на которой проводится измерение, должна лежать расслабленно на опоре ладонью вверх; манжета должна находиться на уровне сердца, а столбик ртути должен быть в вертикальном положении. АД можно измерять больному, когда он лежит или стоит. В обоих случаях рука его должна быть расслабленной и лежать параллельно полу (возможно, на подставке). Результаты, полученные при таком измерении, могут отличаться от результатов в положении сидя и не могут быть использованы для верификации диагноза АГ в спорных случаях.
Измерение всегда проводится на одной и той же руке, чаще — на правой, которая свободна от одежды, удобно лежит на столе ладонью вверх, приблизительно на уровне сердца. Если диаметр плеча меньше 42 см, используется стандартная манжета, если диаметр больше 42 см — специальная манжета (при использовании возможна значительная ошибка при определении давления). Манжета накладывается на плечо, при этом ее нижний край необходимо разместить приблизительно на 2–3 см выше внутренней складки локтевого сгиба. Центр резинового мешка должен находиться над плечевой артерией. Резиновая трубка, соединяющая манжету с аппаратом и грушей, должна быть расположена латерально по отношению к пациенту. При закачивании воздуха в манжету тот, кто производит измерение АД, пальпирует пульс обследуемого на лучевой артерии и следит за столбиком ртути. При соответствующем давлении в манжете пульс исчезает. После этого давление в манжете поднимают еще на 20 мм. Потом, осторожно открывая винт и поддерживая постоянную скорость выпускания воздуха (приблизительно 2 мм в секунду), выслушивают артерию до тех пор, пока ртуть в манжете не опустится на 20 мм ниже уровня диастолического давления. Необходимо абсолютно четко придерживаться указанных рекомендаций.
Использование для диагностики АГ аппаратов, манжета которых накладывается на область запястья, может привести к значительным диагностическим ошибкам, поскольку АД в плечевой и лучевой артериях может значительно отличаться.
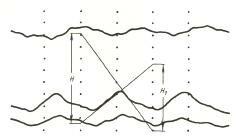
Тоны Короткова:
І фаза — регистрируется при появлении слабых, но четких стучащих звуков, которые постепенно усиливаются. Появление І фазы используется для определения величины систолического АД.
ІІ фаза — период, на протяжении которого слышен свистящий шум, тоны возрастают в интенсивности.
ІІІ фаза — период, в течение которого тоны остаются четкими и не уменьшаются в интенсивности.
ІV фаза — регистрируется при изменении характера тонов, их приглушенности или уменьшении интенсивности, возможно появление дующих шумов.
V фаза — регистрируется при полном исчезновении тонов. Этот момент используется для определения диастолического АД у взрослых.
Таким образом, систолическое давление у взрослых определяется появлением тонов Короткова (І фаза), диастолическое — полным их исчезновением (V фаза). Отсчет уровня АД осуществляется к ближайшей парной цифре (то есть с интервалом 2 мм). Если при измерении АД верхний край ртутного столбца находится между двумя показателями, то учитывается ближайшая верхняя парная цифра. Измерение АД проводится дважды, с интервалом в 2–3 минуты. Фиксируется средняя цифра из двух измерений. Если разница между результатом составляет более 5 мм рт.ст. то необходимо еще раз определить АД. В тех случаях, когда АД составляет 120/80 мм рт.ст. и ниже, измерение проводится один раз.
Принципы ведения больных с повышенным АД
Лица, у которых впервые выявлено повышение АД (140/90 мм рт.ст. и выше), направляются на дополнительное обследование (общий анализ крови, общий анализ мочи, биохимический анализ крови, электрокардиография (ЭКГ), консультация окулиста). Им назначается визит к участковому терапевту в ближайшие три дня, в течение которых проводится первичное обследование (список обязательных обследований приведен ниже). В случае плохого самочувствия больной направляется к участковому или дежурному терапевту в тот же день.
У молодых людей (до 45 лет) с повышенным артериальным давлением необходимо измерять давление на ногах, чтобы исключить диагноз коарктации аорты. В настоящий момент все больше экспертов склоняются к тому, что АД на ногах следует определять и лицам старше 55 лет для выявления поражения сосудов нижних конечностей (см. статью в разделе «Оригинальные работы).
У пациентов пожилого возраста (после 60 лет), а также у тех, кто принимает антигипертензивные препараты, следует дополнительно измерять давление в вертикальном положении, так как возможна ортостатическая гипотензия.
При сборе анамнеза следует обратить внимание:
— на известную продолжительность повышения АД и его уровень, наличие гипертензивных кризов;
— наличие симптомов ишемической болезни сердца, сердечной недостаточности, цереброваскулярных заболеваний, поражения периферических сосудов, заболевания почек, сахарного диабета, изменение остроты зрения, дислипидемию, повышение АД во время беременности, подагру и другие сопутствующие состояния и заболевания, включая сексуальные нарушения;
— данные о травме головы, синкопальных состояниях;
— семейный анамнез повышения АД, ишемической болезни сердца, церебральных и периферических сосудистых поражений, заболеваний почек, сахарного диабета и дислипидемии;
— наличие синдромов и состояний, которые могут провоцировать появление повышенного АД;
— данные об изменении веса, физическую активность, курение;
— диетические привычки пациента, включая употребление насыщенных / ненасыщенных жиров, кухонной соли, алкоголя, кофеина;
— данные о приеме препаратов, в том числе растительного происхождения, различного рода стимуляторов, психотропных препаратов (наркотиков), которые могут повышать АД или влиять на эффективность антигипертензивных средств;
— результаты и побочные эффекты ранее назначенной антигипертензивной терапии;
— психологическое состояние и факторы окружения больного, в т.ч. семейные отношения, профессию и работу, образовательный уровень и другое, что может повлиять на результаты лечения.
АГ не имеет никаких специфических физикальных признаков, за исключением повышенного артериального давления. Физикальное обследование проводится с целью выявления факторов риска, поражения органов-мишеней, сопутствующих заболеваний и возможных причин вторичной (симптоматической) АГ.
Обязательная программа при первичном физикальном обследовании больного с повышенным АД:
— два или более измерения АД в соответствии с приведенными выше рекомендациями с верификацией на другой руке;
— измерение роста, веса, объема талии;
— обследование шеи (пульсация сонных артерий, набухание вен, увеличение щитовидной железы);
— обследование сердца (увеличение размеров, перикардиальная пульсация, нарушение частоты или ритмичности сердечных сокращений, шумы в проекции сердца и сосудов шеи, наличие третьего или четвертого тонов);
— обследование легких на наличие хрипов и признаков бронхоспазма;
— обследование брюшной полости на наличие патологических изменений, увеличения почек, печени, пульсации брюшной аорты;
— обследование периферических сосудов на руках и ногах, определение изменения пульсации, наличие отеков и др.;
— обследование глазного дна;
— неврологическое обследование.
После первичного осмотра врач (участковый терапевт) оценивает результаты определения АД и принимает решение о дальнейшей тактике ведения пациента. В случае подтверждения диагноза АГ больного берут на диспансерный учет, проводят дифференциальную диагностику и назначают лечение.
С целью дифференциальной диагностики выполняется такой объем обязательных исследований (Приказ № 246 МЗ Украины):
1. Измерение АД на ногах (у лиц моложе 45 лет).
2. Аускультация сердца и сосудов шеи, в паравертебральных точках, что соответствует V–XII ребрам, а также в точках проекции почечных артерий.
3. Общий анализ крови.
4. Общий анализ мочи (неоднократно).
5. Анализ мочи по Аддис — Каковскому (Амбурже, Нечипоренко).
6. Определение в крови содержания калия, натрия, креатинина, сахара, холестерина и его содержания в липопротеидах разных классов.
7. ЭКГ.
8. Офтальмоскопическое исследование глазного дна.
9. Эхокардиография.
В последние годы в литературе появились сведения о дополнительной прогностической информации таких параметров: содержание мочевой кислоты в сыворотке крови, объем талии (для мужчин больше 104 см, а для женщин — 88 см), соотношение диаметров бедра и талии, микроальбуминурия (больше 200 мг в день) и некоторые другие. Каждый из указанных параметров может иметь дополнительную информацию, которая даст возможность улучшить точность клинической оценки больного АГ и поможет определить необходимость и объем вмешательств.
Еще одним дополнительным методом исследования больных артериальной гипертензией является суточное (амбулаторное) мониторирование АД (СМАД). Его используют в специализированных центрах (кардиодиспансерах) для обследования пациентов с гипертензией во время визита к врачу — «гипертензией белого халата». В повседневной практике диагноз АГ основывается на измерении АД в условиях кабинета врача или палаты стационара. Такое давление, измеренное в определенный момент, называют «случайным», или «офисным». Поскольку в большинстве случаев измерение АД производится при необычных для пациента обстоятельствах медицинским персоналом, то даже при соблюдении всех рекомендаций величина АД будет несколько выше, чем в повседневной жизни. Этот феномен называют «феноменом белого халата». Понятие «амбулаторное СМАД» означает, что мониторирование проводилось в обычных — «нормальных» — условиях жизни пациента, где его поведение не ограничивалось стенами лечебного учреждения или рамками специального режима. До настоящего времени не существует однозначных рекомендаций относительно нормальных величин АД во время СМАД. Большинство исследователей используют временные нормы. В 1998 году Американским национальным комитетом по вопросам диагностики и лечения АГ в 6-х рекомендациях приведены нормативные показатели для среднего дневного давления: 135/85 мм рт.ст. В 1999 году эксперты ВОЗ и Международного общества гипертензии рекомендовали считать нормой 125/80 мм рт.ст. для среднего суточного АД.
Одной из важнейших характеристик новых рекомендаций 2003 года является индивидуализация терапевтических подходов в зависимости от наличия факторов риска сердечно-сосудистых осложнений у пациента с АГ. Риск сердечно-сосудистых осложнений определяется уровнем АД, а также наличием сопутствующих факторов риска или уже существующих поражений органов-мишеней. Таким образом, у некоторых больных абсолютный риск возникновения сердечно-сосудистых осложнений определяется наличием не АГ, а сопутствующих клинических ситуаций. На основе данных многоцентровых исследований выделяют 4 степени риска (табл. 3): низкий (вероятность возникновения сердечно-сосудистых осложнений на протяжении 10 лет составляет менее 15 %), умеренный (риск сердечно-сосудистых осложнений —15–20 %), высокий (риск осложнений — 20–30 %) и очень высокий (риск осложнений — более 30 %).
Факторы риска, влияющие на прогноз у пациентов с АГ (ВОЗ, 1999):
— повышение АД 1–3-й степени;
— мужчины — возраст старше 55 лет;
— женщины — возраст старше 65 лет;
— курение;
— уровень общего холестерина сыворотки > 6,5 ммоль/л (250 мг/дл);
— сахарный диабет;
— семейный анамнез по сердечно-сосудистой патологии.
Другие факторы, влияющие на прогноз:
— сниженный уровень холестерина липопротеидов высокой плотности;
— повышенный уровень холестерина липопротеидов низкой плотности;
— микроальбуминурия при сахарном диабете;
— нарушение толерантности к углеводам;
— ожирение;
— нездоровый образ жизни;
— повышенный уровень фибриногена;
— группа высокого социально-экономического риска;
— этнические группы высокого риска;
— географический регион с высоким риском сердечно-сосудистой патологии.
Поражение органов-мишеней:
— гипертрофия левого желудочка (определенная по критериям ЭКГ, ЭхоКГ или рентгенологически);
— протеинурия и/или незначительное повышение уровня креатинина плазмы (1,2–2 мг/дл);
— ультразвуковые или рентгенологические (ангиографические) признаки наличия атеросклеротических бляшек (сонная, подвздошная, бедренная артерии, аорта);
— генерализованное или фокальное сужение артерий сетчатки.
Сопутствующие клинические осложнения:
1. Цереброваскулярные:
— ишемический инсульт;
— геморрагический инсульт;
— транзиторная ишемическая атака.
— операция коронарной реваскуляризации в анамнезе;
3. Заболевания почек:
— диабетическая нефропатия;
— почечная недостаточность (повышение уровня креатинина плазмы более 200 мкмоль/л).
4. Заболевания сосудов:
— расслаивающие аневризмы;
— окклюзирующие поражения периферических артерий.
5. Развитая ретинопатия:
— геморрагии или экссудаты;
— папиллоэдема.
В 7-м докладе Американского национального объединенного комитета (2003) в список основных сердечно-сосудистых факторов риска дополнительно введены микроальбуминурия или уровень клубочковой фильтрации (расчетным методом) меньше 60 мл/мин/1,73 м 2 .
Эксперты ВОЗ отмечают, что поражение органов-мишеней в приведенных новых рекомендациях соответствует предыдущей второй стадии АГ по классификации ВОЗ (1994) по поражению органов-мишеней, тогда как сопутствующие клинические осложнения — третьей стадии той же классификации.
В соответствии с рекомендациями 2003 г. все больные с высоким и очень высоким уровнем риска подлежат обязательному медикаментозному лечению. Больные с умеренным риском подлежат наблюдению на протяжении нескольких недель (до 6 месяцев) для получения необходимой клинической информации перед принятием решения о назначении медикаментозной терапии. Для определения необходимости назначения медикаментозного лечения пациенты с низким уровнем риска подлежат наблюдению на протяжении более длительного периода — 6–12 месяцев (более точная формулировка отсутствует).